Передается ли эпилепсия от кошки
Опубликовано: 07.05.2024

Несмотря на то, что большинство кошачьих инфекционных заболеваний затрагивают только кошек, некоторые из этих заболеваний могут передаваться от кошек людям. Рассмотрим наиболее распространенные заболевания, переносчиками которых являются кошки. В данном материале можно будет ознакомиться с простыми мерами профилактики, соблюдая которые, мы можем снизить риск инфицирования.
Каковы риски?
Люди с незрелой или ослабленной иммунной системой более восприимчивы к этим заболеваниям.
В группу риска входят:
- младенцы,
- люди с синдромом приобретенного иммунодефицита (СПИД),
- пожилые люди,
- люди, с онкологическими заболеваниями, проходящие химиотерапию,
- люди, получающие другие препараты, которые могут подавлять иммунную систему.
Бактериальные инфекции
Болезнь кошачьих царапин

Заболевание развивается вследствие попадания возбудителя (Bartonella henselae), являющегося представителем нормальной микрофлоры полости рта кошек. Бактерия попадает в организм человека при тесном контакте с кошкой (лизание, царапины, укусы и пр.). Заболевание характеризуется появлением приподнятого с красным ободком пятнышка, на месте уже зажившей царапины. Спустя 2-3 дня оно превращается в пузырек, наполненный мутным содержимым. На месте пузырька образуется язвочка или корочка. Через несколько дней (максимум через 1,5 мес.) после нанесения царапины происходит увеличение ближайшего к ней лимфоузла. У пострадавших могут возникнуть лихорадка, головная боль, боль в мышцах и суставах, усталость и плохой аппетит. Здоровые взрослые обычно восстанавливаются достаточно быстро, но может потребоваться несколько месяцев, чтобы болезнь полностью исчезла. У людей с нарушением работы иммунной системой могут развиваться такие осложнения как инфекции глаз, мозга и сердца.
Пастереллез
Чаще всего пастереллез возникает после укусов, оцарапывания кошками. Клинически формы заболевания можно разделить на 3 группы:
- кожная – припухлость, болезненность, нагноение (флегмона);
- легочная - заболевание протекает по типу хронического бронхита, иногда с развитием бронхэктазов или в виде вялотекущей интерстициальной пневмонии;
- септическая - протекает особенно тяжело, сопровождается высокой лихорадкой, с возникновением осложнений, таких как эндокардит, абсцессы мозга, гнойный менингит, гнойные артриты и др., возможно развитие инфекционно-токсического шока.
Сальмонеллез
Сальмонелла чаще встречается у кошек, которые питаются сырым мясом или дикими птицами и животными. Инфицирование человека может произойти в процессе уборки кошачьего туалета. Возбудитель выделяется с фекалиями инфицированных кошек. Среди симптомов у человека чаще всего отмечается диарея, лихорадка и боли в желудке.
Паразитарные инфекции
Блохи являются наиболее распространенным внешним паразитом кошек, их укусы могут вызывать зуд и воспалительные реакции у людей и кошек. Блохи являются переносчиками яиц ленточных червей. Во время выкусывания и проглатывания блох, яйца гельминтов попадают в пищеварительный тракт и далее в кишечник кошки, где начинается размножение паразитов.
Чесотка - инфекция, вызванная клещом Sarcoptes scabiei , является еще одним зоонозным внешним паразитом кожи кошек. Чесоточные клещи могут передаваться от инфицированных кошек людям.

Характерными признаками заболевания являются зуд и папуловезикулезная сыпь, часто с присоединением вторичных гнойничковых элементов вследствие инфицирования при расчесывании. Некоторые кошачьи кишечные паразиты, в том числе круглые черви (Toxocara) и анкилостомы (Ancylostoma) , также могут вызывать заболевания у людей. Дети особенно подвержены риску из-за их большей вероятности контакта с почвой, которая была загрязнена фекалиями кошек. Хотя большинство людей, инфицированных кошачьими кишечными паразитами, не проявляют признаков болезни, некоторые люди могут заболеть.
Токсокароз (toxocariasis), характеризуется лихорадкой, бронхитом, пневмонией, увеличением печени, селезенки, эозинофилией.
Анкилостомоз, или земляная чесотка – гельминтоз, протекающий с аллергическими поражениями кожи, органов дыхания (на ранней стадии), ЖКТ и железодефицитной анемией (на поздней стадии).
Грибковые инфекции
Стригущий лишай
У людей стригущий лишай часто проявляется в виде круглых, красных, зудящих поражений с кольцом по краям. Повреждения могут локализоваться в самых разных местах, включая волосяной покров головы, ноги, паховую область или подбородок. Стригущий лишай передается при контакте с кожей или шерстью зараженного животного, либо непосредственно, либо из зараженной среды. Заражённые кошки непрерывно выделяют споры грибов на коже и шерсти. Эти споры, способны вызывать инфекцию в течение многих месяцев.
Протозойные инфекции
Источник инфекции – одноклеточные организмы.
Наиболее распространенные протозойные заболевания у кошек и людей - криптоспоридиоз, лямблиоз и токсоплазмоз.
Токсоплазмоз
Кошки могут передавать токсоплазму человеку через фекалии (во время уборки кошачьего туалета). Симптомы токсоплазмоза включают гриппоподобные боли в мышцах и лихорадку, а также головную боль. В редких случаях могут наблюдаться более сложные симптомы, такие как судороги, рвота или диарея.

Токсоплазмоз опасен для беременных. При раннем инфицировании плода наблюдается выкидыш, внутриутробная смерть плода или рождение ребенка с тяжелым поражением центральной нервной системы, глаз и внутренних органов (задержка умственного и физического развития, спастические параличи, судорожный синдром).
Криптоспоридиоз — кишечная инфекция, вызываемая простейшими и, характеризующаяся развитием водянистого поноса и лихорадки. Болеют в основном дети.
Лямблиоз
Основные проявления лямблиоза – это аллергические и патологические неврологические реакции.
Вирусные инфекции
Бешенство - острое, вирусное инфекционное заболевание, общее для человека и животных, всегда заканчивается смертью. Инфекция распространяется через укус зараженного животного. У людей бешенство обычно возникает, вследствие укуса зараженного животного. В целях защиты здоровья человека проводится вакцинация кошек против бешенства. Способ предотвратить болезнь в случае укуса - вакцинация против бешенства. Не позднее 14 дня с момента укуса.
Меры предосторожности:
- Мойте руки перед едой и после общения и ухода за кошками.
- Уход за кошачьим туалетом осуществляйте в перчатках.
- Регулярно проводите вакцинацию кошек против бешенства.
- Регулярно обрабатывайте кошек средствами от блох.
- Не позволяйте кошке лизать открытые раны, ваше лицо, посуду.
В случае если произошло оцарапывание, ослюнение, немедленно промойте рану под проточной водой. Если в месте укуса, оцарапывания появились признаки воспаления, нагноения, увеличение и болезненность лимфатических узлов – обратитесь за медицинской помощью.
Статьи
Эпилепсия - это достаточно серьезное заболевание, которое иногда поражает кошек.
Кошачьи припадки и эпилепсия

Термин "припадок" часто используется взаимозаменяемо с понятием "конвульсия“или ”судорога", но что все эти термины на самом деле означают происходит? Приступ начинается в результате аномальной, чрезмерной электрической активности в головном мозге. По словам специалистов-эпилептологов, будь то у людей или животных, все эпилептические припадки имеют следующие черты:
Они начинаются в результате аномальных электрических импульсов в определенной части головного мозга.
Аномальный электрический импульс распространяется от клетки к клетке.
Эта нерегулируемая активность в одной области головного мозга вызывает повышенную активность и в других областях; это явление, называемое "гиперсинхронной активностью".
Мозг становится неконтролируемо "гипервозбудимым", что приводит к судорогам. Судороги могут тогда заставить тело кошки дрожать быстро и бесконтрольно.
Как различается эпилепсия у кошек?
Эпилептологи, изучающие эту проблему выявили следующие закономерности: припадки могут принимать различные формы. Внешний эффект может варьироваться от неконтролируемых, сильных, судорожных движений движений (тонико-клонический припадок) до едва заметной мгновенной потери осознания (отсутствие припадка), которое может остаться незамеченным другими. Синдром рецидивирующих, неспровоцированных припадков называют эпилепсией. Судороги могут быть вызваны либо первичными расстройствами мозга, либо они могут развиться в результате процесса вне мозга. Такие состояния, как низкий уровень сахара в крови, печеночная недостаточность (когда это приводит к “печеночной энцефалопатии”) или условия, которые делают кровь гуще (как это происходит с высоким уровнем эритроцитов или белка), являются примерами процессов вне мозга, которые могут вызвать судороги. Кроме того, некоторые сердечные события очень похожи на судороги, но, предсказуемо, не изменяют электрическую активность мозга таким же образом, как это делает эпилепсия. Временную потерю сознания (обморок) или коллапс, связанные с некоторыми нарушениями сердечного ритма, может быть очень трудно отличить от судорог в некоторых случаях.
Насколько распространена эпилепсия у кошек?
Судороги возникают как у собак, так и у кошек, но встречаются реже у кошек. По оценкам ветеринарных врачей, приблизительно 2% всех кошек страдают от некоторых эпилептических приступов.
Каковы основные причины припадков у кошки?
Судороги случаются в любом возрасте и у всех пород; однако, более старые кошки, скорее всего, будут затронуты с большей вероятностью за счет следующих основных причин:
- Опухоли;
- Травма;
- Инфекции.
Существует недостаточно доказательств того, что судороги у кошек имеют какой-либо наследственный компонент. Большинство кошек с судорогами будет иметь некоторые структурные изменения в головном мозге, способствующие судорожному расстройству. К сожалению, последние исследования показывают, что от 22% до 41% кошек страдали эпилепсией неизвестной причины; неврологическая работа не обнаружила структурной или кровеносной причины для образования эпилепсии.
Каковы признаки эпилепсии у кошек?
Судорожная активность у кошек часто бывает очень бурной, но может быть довольно вариабельной. Общие признаки судорог у кошек могут включать в себя:
- Внезапные всплески активности;
- Агрессия;
- Слюнотечение (гиперсаливация);
- Подергивание морды;
- Потеря сознания и неконтролируемая мышечная активность (тремор, подергивания, судороги).
Если вы не уверены, является ли поведение вашей кошки проявлением судорожной активности, видеозапись этого эпизода может помочь вашему ветеринару сделать это определение.
Как диагностируется судорожное расстройство кошки?
Первый шаг в диагностике судорожного расстройства будет включать в себя тщательную историю от вас, и полное физическое обследование вашей кошки. Анализы крови помогут устранить некоторые (метаболические) заболевания, но, скорее всего, потребуется дополнительное тестирование вашей кошки, чтобы найти причину. Ряд судорожных расстройств у кошек связаны с, зачастую, оперируемыми опухолями головного мозга.
Диагностика может включать в себя:
- Анализ спинномозговой жидкости;
- Расширенные возможности визуализации , такие как МРТ или КТ;
- Электродиагностика (ЭЭГ) (прерогатива специалистов по неврологии).
Как будет лечиться эпилепсия кошки?
Это не редкость для людей и животных, что одиночный приступ в какой-то момент в их жизни может случиться. Последующие судороги могут произойти, а могут и не наступить. Один приступ, как правило, не требует лечения. Даже при приемлемом медицинском контроле у некоторых людей будут периодически возникать приступы. Сами по себе припадки, как правило, не опасны, если они не длятся долго или не являются очень тяжелыми, поэтому индивидуальный припадок может не оправдывать использование лекарств. Ветеринары стараются провести сравнение риска лечения противосудорожным препаратом с последствиями отсутствия лечения приступа. Если приступы случаются часто или особенно беспокоят вас, или же они весьма разрушительны для кошки, то обсудите это с вашим ветеринаром.
Если тестирование выявляет первичное или основное расстройство, необходимо рассмотреть варианты лечения этого состояния. При необходимости медикаментозное лечение для контроля приступов включает в себя попытку подавить электрический импульс, который приведет к приступу. При назначении противосудорожных препаратов вашей кошке крайне важно работать с ветеринарным врачом, чтобы определить правильную дозировку для вашей кошки и контролировать наличие побочных эффектов.
Если у вашей кошки происходят такие вещи, как судороги или припадок, который длится более 2-3 минут, или имеется повторяющиеся события, например судороги в течение 24 часов, без возврата к норме, (кластерные судороги), вы должны обратиться за неотложной медицинской помощью, потому что они могут быть опасны для жизни.
Каков прогноз эпилептического расстройства у кошек?
Прогноз судорожных расстройств зависит от трех факторов:
- Частота приступов;
- Реакция вашей кошки на лечение;
- Наличие основной причины эпилепсии.
В лучшем случае, прогноз при лечении неопределенный, потому что даже у, казалось бы, хорошо контролируемых людей это не редкость - иметь приступ снова. Возможно, прогноз будет неблагоприятным. Органические заболевания, такие как опухоли головного мозга и метаболические заболевания, могут прогрессировать, а приступы могут быть все более частыми или тяжелыми. Поэтому только глубокое обследование ветеринарным врачом сможет дать вам точный вердикт по поводу прогноза.
Если у вас есть какие-либо вопросы или проблемы, вы всегда можете посетить или позвонить нашему ветеринарному врачу - он являются вашим лучшим ресурсом для обеспечения здоровья и благополучия ваших домашних животных.
Эпилепсия является хроническим неврологическим заболеванием, вызывающим у больных приступы различной интенсивности. При эпилепсии нарушаются когнитивные, чувственные, вегетативные функции. Вопрос, эпилепсия - наследственное ли это заболевание, актуален для семейных пар, планирующих беременность, а также для людей, у которых диагностировано данное заболевание.
Врачи-неврологи Юсуповской больницы при постановке диагноза анализируют родословную пациента и выявляют наличие эпилепсии у его родственников. Сотрудничество Юсуповской больницы с крупными НИИ позволяет проводить генетические исследования и выявлять характер наследования заболевания.

Типы наследования эпилепсии
Развитие эпилепсии может происходить вследствие различных причин. В клинику неврологии Юсуповской больницы зачастую обращаются клиенты с вопросом о том, передается ли эпилепсия по наследству. Каждый человек желает иметь здоровых детей, поэтому данный вопрос актуален как для эпилептиков, так и для людей, не страдающих данным заболеванием.
В зависимости от причин развития, выделяют следующие типы эпилепсии:
- cимптоматическая, или приобретенная форма, связана с заболеваниями сердечно-сосудистой, нервной систем, различными травмами;
- bдиопатическая, или генуинная, имеет первичное происхождение, которое обусловлено генетическими нарушениями. В данном случае эпилепсия передается по наследству;
- rриптогенная форма характеризуется неустановленными причинами.
Генуинная эпилепсия может передаваться по доминантному или рецессивному признаку. Примером наследования по доминантному признаку является роландическая эпилепсия. Передача заболевания в данном случае осуществляется по одному полу и прямой линии через одно поколение. Так, если передается эпилепсия по наследству от отца, то его ребенок будет здоров, однако внук будет иметь данное заболевание.
При наследовании рецессивного признака, например, при ювенильно-миоклонической эпилепсии, необходимо, чтобы каждый родитель являлся носителем данного заболевания. При этом эпилепсия может не проявляться у родителей.
Врачу-неврологу важно определить, передается ли эпилепсия по наследству, так как тактика лечения эпилепсии зависит от ее формы. Программа лечения эпилепсии составляется специалистами Юсуповской больницы с учетом результатов обследований и собранных врачом-неврологом данных.
Диагностика наследственной эпилепсии
Врач-невролог Юсуповской больницы сможет ответить на вопрос пациента о том, в данном случае эпилепсия - наследственное ли заболевание, только после тщательного обследования. В диагностических целях пациенту назначается МРТ и ЭЭГ. Отсутствие функциональных поражений структур головного мозга может указывать на генетические факторы развития эпилепсии.
Генетическое исследование позволяет определить, передается ли эпилепсия по наследству от отца или матери. Основными показаниями к данной процедуре являются:
- отягощенная наследственность;
- подозрение на моногенную эпилепсию;
- сочетание эпилепсии с психическими расстройствами, врожденными пороками и другими патологиями;
- исключение из нескольких типов генетических эпилепсий.
Клиника неврологии Юсуповской больницы оснащена высокоточным европейским оборудованием, которое позволяет сокращать время обработки результатов, и повышает их достоверность. Важным преимуществом обследования в Юсуповской больнице является отсутствие очередей и посещение специалистов в удобное для пациента время.
Лечение наследственной эпилепсии в Юсуповской больнице
Современными специалистами выявлено, что эпилепсия передается по наследству в определенных случаях. При обращении в Юсуповскую больницу пациентов с жалобами на приступы эпилепсии врачи-неврологи определяют, какими факторами обусловлено развитие заболевания. Данная информация необходима не только для постановки диагноза, но и для выбора адекватной тактики лечения.
Методы, применяемые в настоящее время в медицине для лечения эпилепсии, позволяют достичь ремиссии в более чем 70% случаев. Медикаментозная терапия при эпилепсии является ведущей, однако она успешно сочетается в клинике неврологии с другими методами.
Применяемые в Юсуповской больнице технологии позволяют определить, передается ли эпилепсия в конкретном случае, и каков механизм ее проявления. В клинике неврологии настоящая медицина успешно сочетается с высококлассным обслуживанием пациентов. Для получения консультации специалиста и качественного лечения эпилептических приступов, запишитесь на прием по телефону Юсуповской больницы.
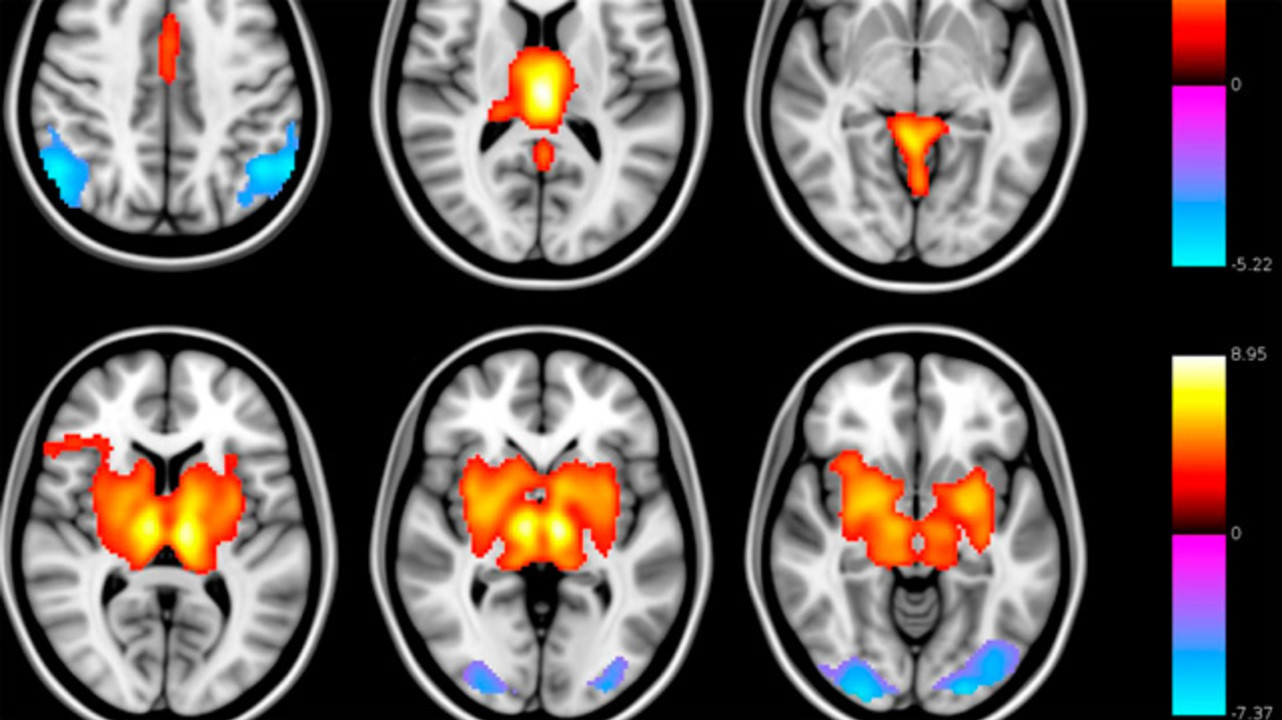
В обиходе термином эпилепсия называют целую группу болезней с очень разными клиническими проявлениями и разными исходами. Сегодня медицина знает более 60 таких заболеваний.
Об этой болезни люди знают издревле. Историки медицины говорят, что нет такого вещества, минерального, животного или растительного происхождения, которым бы не пытались лечить эпилепсию. Людей, страдающих этим заболеванием, одни считают умственно неполноценными, другие — гениями. Кто из них ближе к истине? Попробуем разобраться.
Название есть, а болезни нет?
На самом деле, одной болезни под названием « эпилепсия » нет. В обиходе этим термином называют целую группу болезней с очень разными клиническими проявлениями и разными исходами. Сегодня медицина знает более 60 таких заболеваний. Среди них есть очень тяжелые формы, которые и протекают мучительно, и с трудом лечатся. А есть и такие — врачи даже называют их доброкачественными — которые не доставляют больному особых неудобств и проходят сами, даже без медикаментозного лечения. Елена Дмитриевна Белоусова, профессор, д.м.н., руководитель отдела психоневрологии и эпилептологии МНИИ педиатрии и детской хирургии Росмедтехнологии считает, что одна из основных задач врача, к которому обратился пациент с жалобой на эпилептические приступы, — определить, с какой именно болезнью из этой большой группы он имеет дело.
Чаще всего эпилепсией заболевают дети и подростки, среди них эпилептическим приступам подвержены от 0,5 до 1 %. Встречается болезнь и у взрослых, в основном пожилых людей — у них эпилепсия фактически является осложнением после травм, инсультов, других сосудистых патологий. В России частота эпилепсии, ее распространенность такая же, как во всем мире – не выше и не ниже.
Обычно, мы представляем себе эпилепсию так: больной внезапно падает, у него развиваются судороги, изо рта идет пена, он издает какие-то крики, и в конце концов, оглушенный, засыпает. На самом деле такие классические приступы — врачи называют их генерализованными тонико-клоническими — бывают далеко не у всех больных. Чаще всего эпилепсия заявляет о себе потерей сознания или каким-то его нарушением. Человек — ребенок или взрослый — начинает вести себя неадекватно: не реагирует на окружающих, не отвечает на вопросы и т. д.
— Бывает, и особенно часто у детей и подростков, приступ кратковременный с нарушением сознания в течение 10–15 секунд — поясняет Елена Дмитриевна, — приступ можно даже не заметить, или принять на первых порах за невнимательность, рассеянность. Но если эти эпизоды повторяются, случаются часто, родители все-таки понимают, что с ребенком что-то не то. Такие приступы называются абсансами. Во время них пациент не падает, просто на 10–20, иногда на 30 секунд выключается из окружающей действительности: не отвечает на вопросы, вообще никак не реагирует на окружающих.
Если вовремя не обратить внимания на абсансы, то приступы будут сохраняться. Ребенок не сможет учиться в школе, потому что при этой форме эпилепсии приступы очень часты, десятки и даже сотни в день.
Иногда бывают ночные приступы, и они тоже не всегда похожи на классический генерализованный тонико-клонический приступ. Родители отмечают, что ребенок принимает какие-то необычные позы, у него напрягаются разные части тела, перекашивается рот. Бывает, что больной просыпается, и не может ничего сказать, хотя находится в сознании.
Конечно, бывают нарушения сознания и не связанные с эпилепсией. Думаю, каждый человек хотя б раз в жизни падал в обморок или был близок к этому. Если человеку стало плохо в душном помещении, при резкой смене положения тела, после какой-то физической нагрузки, то скорее всего, это не эпилепсия, а просто обморок. При эпилепсии приступы возникают спонтанно, беспричинно, что называется, на пустом месте.
Что делать?
Больного с подозрением на эпилепсию нужно показать неврологу. Или взять у участкового педиатра или терапевта направление и обратиться с ним в так называемый эпилептологический кабинет. Такие специализированные центры (это государственная, бесплатная служба) есть и в Москве, и во многих регионах. Там способны оказать специализированную помощь на достаточно высоком уровне.
— Направление в наш институт можно получить как у педиатра, так и у невролога. В регистратуре вас без дополнительных проблем запишут на консультативный прием.
В подавляющем большинстве случаев современные методы исследований позволяют специалисту поставить диагноз сразу. В обязательном порядке проводят электроэнцефалографическое исследование (ЭЭГ), сопоставляя его данные с рассказом пациента или его родственников.
Иногда требуется дополнительное обследование.
— Как правило, — говорит Елена Дмитриевна, — бывает необходимо провести магнитно-резонансную томографию головного мозга, чтобы выяснить, с чем же связана эта эпилепсия, нет ли каких-то изменений в головном мозге.
Кроме этого, иногда бывает показано углубленное электроэнцефалографическое обследование – ЭЭГ-видеомониторинг. При этом в течение достаточно длительного времени производят видеозапись поведения пациента одновременно с записью ЭЭГ.
— Родители не всегда могут правильно описать нам, что же происходит с ребенком во время приступа: куда поворачивается голова, напрягаются ли руки и т. д. Видеозапись дает нам возможность все это увидеть. А электроэнцефалограмма показывает, где возникает эпилептический разряд, который является причиной приступа: в каком полушарии, в какой области полушария, в какой доле головного мозга. Это очень важно и для правильной постановки диагноза, и для подбора лечения, и для прогноза.
Кто виноват?
Отчего же все-таки возникает эпилепсия? Медики считают, что сколько форм этой болезни, столько и причин ее вызывающих. Иногда это следствие какого-то повреждения головного мозга: порока развития, последствий нехватки кислорода во время трудно протекавшей беременности и патологических родов и т.д. Если причина такова, то эпилепсия у ребенка часто развивается рано, на первом или втором году жизни.
Есть отдельная группа заболеваний, которые называют идиопатическими. При них не выявляются какие-то повреждения головного мозга. Считается, что к таким эпилепсиям есть генетическая предрасположенность, но врачам пока не всегда ясно, какая именно.
Обыватели очень часто говорят о наследственной природе эпилепсии.
— Да, такие формы есть, — подтверждает Елена Дмитриевна , — но они встречаются чрезвычайно редко, скорее это исключение. Более распространена другая ситуация, когда есть некая генетическая предрасположенность к развитию судорог. Например, существует предрасположенность к так называемым доброкачественным судорогам детства. У детей с такой наследственностью чаще встречаются судороги при повышенной температуре, и у них же бывают доброкачественные эпилептические синдромы. Их легко вылечить, они проходят, не влияя на интеллект ребенка.
Доброкачественными раньше называли те эпилептические синдромы, которые протекали с редкими приступами и никак не влияли на полноценное развитие личности. Сейчас это понятие несколько сузилось: считается, что истинно доброкачественные эпилепсии — это те, которые могут пройти сами, даже если их не лечить. Приступы будут продолжаться какое-то время, а потом пройдут. Но доброкачественные эпилептические синдромы бывают только у детей.
Неужели врач, поставив ребенку диагноз «эпилепсия» может просто отправить его домой, не назначив никаких препаратов?
— Только в очень редких случаях, — поясняет Елена Дмитриевна. — И мы при этом обязательно требуем, чтобы между родителями больного и врачом существовала оперативная и хорошая связь. Мы обязательно должны контролировать течение болезни.
Увы, есть и другие синдромы, которые находятся на противоположном конце спектра. Это очень тяжелые разновидности эпилепсии, их называют катастрофическими. Есть у них и другое наименование — эпилептические энцефалопатии. Они тоже встречаются только у детей и протекают очень тяжело. Но главное, что почти всегда такое заболевание вызывает нарушение нервно-психических, речевых функций. И, если с приступами современная медицина может справиться, то регресс нервно-психического развития, который наблюдается у маленького пациента, к сожалению, может остается на всю жизнь.
Жить с эпилепсией
Но все-таки основной массе больных лекарства помогают. Пациенты с эпилепсией получают медикаментозные препараты постоянно и длительно. Даже детскую доброкачественную эпилепсию лечат несколько лет. Но есть и такие пациенты, которые вынуждены принимать антиэпилептические препараты длительно, годами, иногда десятилетиями. То есть существуют такие разновидности эпилепсии, которые врачи пока вылечить не могут. Зато могут контролировать, а это значит, что если больной регулярно принимает правильно подобранные лекарственные препараты, то у него не будет приступов.
Что значит для пациента отсутствие приступов? Очень многое, и в первую очередь то, что он может жить полноценной жизнью. Интенсивность физических и умственных нагрузок для него не имеет значения. Эмоциональные стрессы тоже редко вызывают осложнения. Пациент, регулярно принимающий антиэпилептические препараты и не имеющий приступов может заниматься спортом, может путешествовать с сопровождающими и даже самостоятельно. За рубежом взрослый больной эпилепсией при длительном отсутствии приступов может даже водить машину. Конечно, определенные ограничения есть. Приступ можно спровоцировать недосыпанием, чрезмерным употреблением алкоголя. Для некоторых форм эпилепсии характерна фоточувствительность (приступ может стать реакцией на зрительные раздражители: мелькание света на дискотеке, при просмотре телевизора, при работе на компьютере). Соответственно, и работу следует подбирать в расчете на эти особенности организма.
При каждой форме эпилепсии существует свой подробный список рекомендаций.
— Иногда всем пациентам с эпилепсией не рекомендуют смотреть телевизор — это совершенно неправильно. Нужно четко понимать, кому это можно, а кому — нет.
Больному с эпилепсией абсолютно противопоказаны экстремальные ситуации, будь то работа или спорт. Нельзя стать монтажником-высотником, заниматься дайвингом, альпинизмом. Вероятность повтора приступа, хоть и небольшая, но есть при любых формах эпилепсии, при любом, самом грамотном ее лечении. А если такой приступ произойдет под водой или на высоте? Лучше не рисковать.
Эпилепсия и беременность
Отдельный разговор — о женщинах, готовящихся стать мамами. Если у девочки в детстве или в подростковом возрасте была эпилепсия и она прошла, то, став взрослой, она может об этом смело забыть, и рожать, что называется, на общих основаниях. А вот беременная женщина, страдающая эпилепсией, становится объектом особой заботы врачей-эпилептологов. Считается, что женщина, регулярно принимающая противоэпилептические препараты, имеет 95 % вероятность родить совершенно здорового ребенка. При этом собственно беременность и роды не вызывают ухудшения течения эпилепсии, болезнь не перейдет в какую-либо тяжелую форму. При некоторых формах эпилепсии беременность даже идет на пользу организму и приступы становятся реже.
Елена Дмитриевна считает таких женщин отдельной группой пациентов. Они должны наблюдаться по-своему, очень тщательно.
— Это отдельная область знаний в области эпилепсии, — говорит она, — существуют даже специальные стандарты наблюдения женщин детородного возраста с эпилепсией, разработанные Международной лигой по борьбе с эпилепсией. Все, конечно, зависит от того, в каком состоянии находится беременная. Если у нее нет приступов, она принимает препарат и нормально его переносит, то у нее с высокой долей вероятности все будет хорошо».
Общество и эпилепсия. Качество жизни.
Внезапный приступ болезни может стать для пациента катастрофой иного рода — психологической. Очень часто больные эпилепсией скрывают свою болезнь, стыдятся ее. Почему-то именно эпилепсию принято считать неким клеймом, позором. Иногда даже и врачи встречаются, которые считают, что эпилепсия в обязательном порядке связана с каким-то интеллектуальными нарушениями, с какими-то особыми качествами личности. На самом деле, конечно, это не так. Большинство пациентов не страдают интеллектуально и никаких изменений личности у них не происходит. Эта проблема существует во всем мире, что уж говорить о сегодняшней России, где бытовая жестокость и в детских, и во взрослых коллективах стала чуть ли не нормой. Человеку с эпилепсией часто могут отказать в приеме на работу, если будут знать его диагноз. Ребенка могут не взять в детский сад, в школу. На словах, «чтобы других детей не травмировать», а на деле — просто боятся ответственности.
Справедливости ради стоит сказать, что есть и другое мнение. Эпилепсия в силу яркости своих клинических проявлений всегда привлекала к себе внимание. Этой болезнью страдали многие выдающиеся люди — Александр Македонский, Юлий Цезарь, Наполеон.
— И в древние времена, и в средние века полагали, что это одержимость демонами, какие-то дьявольскими силами. Даже думали, что пациент с эпилепсией заразный, советовали подальше от него держаться. Но была и противоположная точка зрения — что это некий признак святости — достаточно вспомнить наших юродивых и блаженных. То есть мифов в области эпилепсии было предостаточно.
К сожалению, если лечебная помощь больным эпилепсией у нас в стране более-менее налажена, то уровень социальной помощи практически равен нулю. Им никто не помогает осознать этот диагноз, никто не информирует об их правах, и уж тем более, не помогает эти права отстаивать. Нет никакой законодательной базы, запрещающей дискриминацию пациентов с этим диагнозом.
Между тем, за рубежом такая помощь весьма развита. Там существуют общественные организации, лоббирующие в обществе интересы больных эпилепсией, будь то дети или взрослые. Если правительственные программы ущемляют права этих пациентов, то принятие таких законов тут же наталкивается на сопротивление общественности. Идет активная разъяснительная работа в средствах массовой информации. В Европе есть даже программа, которая называется «Эпилепсия из тени». То есть из этого сумрака суеверия эпилепсия как бы выходит на свет и люди начинают понимать, что это не так страшно, что с этим можно полноценно существовать.
У нас в стране все не так благополучно. Препараты, необходимые для лечения эпилепсии, включены в льготные списки, то есть пациенты получают их бесплатно. Проблема в одном: эти списки постоянно меняются, препараты в них то появляются, то исчезают. К тому же, каждое мало-мальски значимое муниципальное образование составляет свои списки льготных лекарств. Взять хоть Московскую область: в одном районе препарат входит в льготный список, а в соседнем — нет.
Между тем, стоят противоэпилептические препараты не дешево, иногда стоимость лечения достигает 2–3 тыс. в месяц и больше. Для жителя какого-нибудь провинциального города это очень много. И здесь пациентов подстерегает сюрприз со стороны чиновников. Допустим, пациент уже некоторое время принимает определенный противоэпилептический препарат. Лекарство ему помогает, приступы прекратились. Когда упаковка препарата подходит к концу, он отправляется к врачу и получает у него рецепт на новую порцию. Рецепт бесплатный, ведь препарат входит в льготный список. Но вот однажды врач ему со вздохом объявляет: «Увы, больше бесплатных рецептов не будет, ваш препарат из льготного списка исключен. Зато там появился его аналог, другой препарат, почти такой же и все-таки не совсем такой. Вам его выписывать или будете покупать старый за деньги?»
Между тем, вопрос смены препарата не так уж и прост, чтобы решать его одним росчерком чиновничьего пера. Эту проблему обсуждают врачи-эпилептологи всего мира и вывод, к которому они пришли, для пациентов не утешительный: препарат лучше не менять. Такие рекомендации дает и Европейская противоэпилептическая лига, и американская Академия неврологии. Согласны с ними и наши врачи.
— Когда пациенту пытаются назначить какой-то другой, похожий препарат, но не тот, который он получал, то риск рецидива приступов составляет примерно 30 %.
Иными словами, жили-были десять пациентов с эпилепсией, принимали себе бесплатное лекарство. Вдруг бесплатно это лекарство выдавать перестали. Больные поменяли препарат и у троих из них приступы возобновились. А ведь мы уже говорили, чем чреват внезапный приступ эпилепсии в нашем обществе. Человек может потерять работу, невесту. Может, не посчитавшись с законами, оказаться в этот момент за рулем, устроить аварию на дороге и при этом погибнуть сам и погубить других людей.
Поэтому сейчас врачи не только в России, но и во всем мире активно протестуют против практики неоправданной замены препаратов для пациентов с эпилепсией. Российское отделение Европейской лиги борьбы с эпилепсией также отстаивает интересы своих пациентов. На всех административных уровнях практикующие врачи пытаются объяснить, что это реально опасно, когда росчерком пера чиновника человеку могут вызвать приступ, который неизвестно чем закончится. Попутно советуя своим пациентам не менять препарат, во всяком случае, без предварительной консультации с лечащим врачом.
— Если вам говорят в аптеке, что мы дадим вам не ваш привычный, а другой, гораздо лучший препарат, все равно нужно сначала обязательно проконсультироваться с лечащим врачом. А он уже решит, возможна ли такая замена или нет. Все-таки иной препарат — это не то же самое. Меняется не только коробочка, меняются наполнители, меняются особенности высвобождения активного вещества, a значит их концентрация в крови пациента. Все-таки это нежелательно, если при этом у пациента на старом препарате все шло хорошо.
Подводя итог нашему разговору о болезни цезарей и юродивых можно сказать: если ваш ребенок болен эпилепсией, он не обязательно вырастет гением. Но, скорее всего, вырастет нормальным и полноценным человеком.
Статья предоставлена компанией Санофи-Авентис
“Привет, мое имя – Кессиди Меган.
Мне девять лет, я болею эпилепсией. Я придумала Фиолетовый День, потому что хотела рассказать всем об этом заболевании, особенно о том, что эпилепсия бывает разная, и что люди с эпилепсией – такие же, как и все остальные. ”
Это фрагмент послания, написанного Кессиди Меган (Cassidy Megan) - девятилетней девочкой, страдающей эпилепсией.
За свою недолгую жизнь она ощутила необычное отношение к себе со стороны сверстников и взрослых. Чтобы развеять мифы о болезни, в 2008 году Кессиди придумала «Фиолетовый день» (Purple Day). Идея посетила ее в тот момент, когда члены Ассоциации больных эпилепсией Новой Шотландии читали лекции об этом заболевании в ее школе, и она решила отправить им свое послание.
Сегодня мы говорим об эпилепсии.
Эпилепсия в вопросах и ответах
Что такое эпилепсия и как она проявляется?
Это хроническое заболевание нервной системы, в основе которого - нарушение функционирования головного мозга из-за избыточной электрической активности нейронов. Сопровождается периодическим возникновением специфических приступов.
Какой бывает эпилепсия? Это врожденное или приобретенное заболевание?
Существуют различные ее классификации. Если говорить о причине, вызывающей развитие эпилепсии, то выделяют формы с неустановленной (идиопатическая и криптогенная) и с установленной (симптоматическая) причиной.
Чем МРТ может помочь больным с эпилепсией? Рассказывает врач-рентгенолог «МРТ Эксперт Сочи» Цеева Зарема Бардудиновна
В ряде случаев эпилепсия с неясной причиной является результатом генетических изменений, обусловливающих особое функционирование нейронов. Вместе с тем мнение, что этот недуг непременно наследуется, неверно.
О приобретенной эпилепсии говорят тогда, когда она развивается в результате какого-либо другого, самостоятельного заболевания, и встречается, например, при аномалиях, травмах (в том числе и родовых), новообразованиях головного мозга; инфекционных заболеваниях; нарушениях кровообращения и обмена веществ; токсических воздействиях на головной мозг (алкоголь, наркотические вещества, соли тяжелых металлов, некоторые медикаменты и/или неправильный их прием) и ряде других.
Как развивается эпилепсия?
Эпилептические приступы разнообразны и подразделяются на несколько видов, с характерными симптомами.
Так называемые парциальные простые. Отмечаются судороги различных частей тела (кистей рук, уголков рта), с возможным постепенным распространением на половину тела. Может отмечаться обморок.
Парциальные сложные. В период припадка у больного отмечается измененное состояние сознания, он не осознает, что с ним происходит. Кроме судорог могут быть галлюцинации, изменение настроения (страх, гневливость), возможно появление навязчивых повторяющихся действий (к примеру, причмокивание губами).
Генерализованные. Припадки всегда сопровождаются потерей сознания. Продолжительность приступа может колебаться от секунды до нескольких минут и проявляться от единичных подергиваний в отдельных мышцах или кратковременного замирания, до сокращения всей мускулатуры с последующей травматизацией.
Одна из разновидностей генерализованных припадков - тонико-клинические. Проявления: судороги, а после - напряжение всех мышц тела. Спустя 1-2 минуты припадок обычно завершается, дыхание восстанавливается, человек ненадолго засыпает, либо приходит в сознание, однако не помнит произошедшего; может болеть голова, отмечаться усталость.
Абсансы. Разновидность генерализованных приступов без припадков и судорог. Отмечаются при эпилепсии преимущественно в детском возрасте. Кратковременны и проявляются «замиранием», потерей сознания, которая практически не заметна со стороны, так что кажется, что ребенок просто отвлекся. Возможны небольшие нарушения двигательной активности: тремор мышц, подергивание век. Иногда окружающие не замечают подобных приступов.
Сколько по времени длится эпилептический припадок?
Диапазон составляет обычно от секунды до нескольких минут. При повторяющихся или непрерывных приступах, которые продолжаются более 5 минут, или между которыми человек не может полностью достичь своего нормального психического и неврологического состояния, говорят об эпилептическом статусе - опасном для здоровья и жизни состоянии.
Кто в группе риска?
К факторам риска относятся наследственная отягощенность со стороны родителей, кислородное голодание в процессе родов, инфекционные патологии нервной системы, неоднократные случаи судорог при лихорадке, травмы головного мозга и некоторые другие.
Провоцирующими развитие эпилепсии моментами являются психоэмоциональное перенапряжение, стрессы; перемена климата; переутомление; нехватка или избыток сна; яркий свет; прием алкоголя, стимуляторов центральной нервной системы и ряда других медикаментов; перегревание, инсоляция (облучение солнцем) и т.д.
Чем опасна эпилепсия?
Во время приступа возможно получение травмы, ожога, попадания в ДТП и т.п. Особенно опасен приступ у пожилых людей, когда он может вести к серьезным нарушениям сердечного ритма, дыхания: в результате возможно развитие комы, а также смерть больного.
В некоторых случаях отмечается отсутствие эффекта при применении медикаментов. Такая ситуация может являться одним из показаний для хирургического вмешательства.
Небольшой процент больных нуждается в постоянном обслуживании, они недееспособны.
У ряда больных имеются нарушения настроения, поведения, интеллекта.
Имеется определенный риск суицидов, особенно при сочетании эпилепсии с депрессией.
Что нельзя делать человеку с эпилепсией? На что обратить внимание?
При этом недуге не следует: заниматься любым видом спорта, при котором имеется даже небольшая вероятность травмы (занятия спортом в принципе не противопоказаны, однако этот момент следует обсудить со своим лечащим врачом); подвергать себя большим физическим и психическим нагрузкам; курить; запирать двери в помещении; принимать ванну (лучше заменить ее душем); пользоваться сауной или баней, а в гигиенических целях - водой высокой температуры; употреблять алкогольсодержащие напитки; скрывать свой недуг (если ближайшее окружение дома и на работе будет знать о нем и об эффективных способах оказания помощи, она будет своевременной и правильной).
В доме, где есть больной эпилепсией, рекомендуется устранить острые углы, приобретать подходящую мебель с гладкими округлыми контурами.
Двери в ванную комнату, туалет должны открываться только наружу. Не следует делать на них внутренние задвижки и замки.
Необходимо надежно защищать источники огня. Нагревательные приборы необходимо убирать в безопасное недоступное место.
Следует индивидуально ликвидировать любые другие потенциальные бытовые источники опасности.
Больному целесообразно находиться в помещении не одному.
При частых приступах следует пользоваться средствами для профилактики травматизма - в частности, специальными шлемами безопасности.
Как эпилепсия влияет…
. На психику и личность. Может не отмечаться никаких особенностей. Вместе с тем такие изменения возможны.
Например, перед приступом у человека в ряде случаев возникает чувство тревоги, напряженности, подавленности или раздражительности.
При приступе могут отмечаться поведенческие расстройства, расстройство настроения, нарушение мышления, иллюзии и галлюцинации. При абсансах может наблюдаться спутанность сознания и др.
Встречаются расстройства и после приступа. Они проявляются в виде изменения сознания и восприятия сразу после приступа. Изредка может развиваться психоз с галлюцинациями и иллюзиями, нередко параноидного характера, которые могут длиться часами, сутками, а в ряде случаев - неделями.
Также встречаются межприступные психозы, которые могут иметь рецидивирующее или хроническое течение.
Среди расстройств настроения чаще всего наблюдается депрессия.
. На память и умственные способности. Нередко пациенты жалуются на ухудшение памяти. Иногда причиной этого является органическое поражение мозга, вызывающее эпилепсию. Также причиной могут быть частые эпилептические разряды у ряда больных, которые не всегда ведут к появлению приступов, но при этом могут нарушать память.
Несмотря на частые жалобы на плохую память, психологические тесты не всегда могут подтвердить наличие значительных ее нарушений. Не исключено, что они недостаточно чувствительны к слабо выраженным нарушениям. Однако возможно, что некоторые больные могут испытывать повышенную тревожность по отношению к легким расстройствам памяти, встречающимся у большинства людей.
. На продолжительность жизни
Влияние недуга на продолжительность жизни зависит от его формы, тяжести, адекватности и эффективности проводимой терапии, наличия сопутствующих патологий и некоторых других факторов.
Диагностика эпилепсии
Для постановки диагноза проводится подробный опрос и осмотр пациента. Для подтверждения/уточнения диагноза применяются такие методы исследования, как ЭЭГ/видео-ЭЭГ (электроэнцефалография), магнитно-резонансная и компьютерная томография, нейропсихологическое тестирование. Иногда, когда расположение эпилептогенной области недостаточно понятно, используются такие методы как однофотонная эмиссионная компьютерная томография (ОФЭКТ), позитронно-эмиссионная томография, магнитоэнцефалография.
Подробнее о позитронно-эмиссионной томографии можно прочитать здесь
Обязательна консультация офтальмолога; биохимические тесты крови; кардиологическое исследование и допплерография; консультация психиатра (по показаниям).
Как помочь больному эпилепсией?
Каковы подходы к лечению эпилепсии?
Современные подходы включают как медикаментозные, так и хирургические методы лечения. Используются противоэпилептические препараты, устраняются провоцирующие факторы, корригируются психические изменения, проводится психосоциальная реабилитация. При безуспешности лекарственной терапии выполняются нейрохирургические операции.
Лечение эпилепсии систематическое, непрерывное и длительное.
К какому врачу обращаться при подозрении на эпилепсию?
Специалистов, занимающихся эпилепсией, несколько. Прежде всего это невролог, а также узкий специалист - эпилептолог. При необходимости выполнения хирургического вмешательства - нейрохирург. Если возникают психические нарушения - психиатр.
Записаться на прием к врачу-эпилептологу можно здесь
внимание: услуга доступна не во всех городах
Можно ли вылечить эпилепсию или это приговор?
Нет, это не приговор. В ряде случаев она полностью излечима, в остальных проводится противорецидивная терапия.
Что можно сказать о прогнозе заболевания?
Он зависит, среди прочего, от длительности заболевания, его причины, тщательности выполнения рекомендаций врача.
Что делать, если у человека эпилептоидный приступ?
Выполните следующие действия:
- положите человека набок, расстегните воротник, освободите от тесной одежды;
- если в полости рта есть съемный протез или иной инородный предмет, сразу извлеките его;
- поверните голову человека набок;
- при рвоте удерживайте человека в положении на боку;
- для профилактики прикусывания языка скатайте валик из мягкой ткани и вставьте его в рот;
- уберите опасные предметы;
- отметьте длительность приступа;
Чего делать не следует:
- использовать предметы для разжатия челюстей;
- давать медикаменты или жидкости;
- беспокоить человека после приступа, если он спит;
Профилактика эпилепсии
Мероприятия для профилактики симптоматической эпилепсии:
Проводятся уже во время планирования и самой беременности у женщины.
Необходимо наблюдаться у гинеколога, при необходимости - лечить инфекции, которые могут неблагоприятно влиять на плод; исключить иные факторы риска (токсины, вредные привычки, стрессы); рационально питаться. Необходимы посильные физические нагрузки, достаточная двигательная активность. Лечение любых патологий, в том числе - очагов инфекции (синуситы, пиелонефриты, паразитарные заболевания и др.). Важно проведение квалифицированного родовспоможения.
В детском возрасте необходима профилактика инфекций, в том числе поражающих нервную систему (менингиты, энцефалиты), черепно-мозговых травм.
У взрослых - профилактика сосудистых патологий (инсультов головного мозга), а также болезней внутренних органов.
В чем разница между ишемическим и геморрагическим инсультом? Читать здесь
При идиопатической эпилепсии предотвратить начало приступов почти невозможно. При этих формах нужно говорить о вторичной профилактике, т.е. самих приступов при эпилепсии. Она включает: регулярный, постоянный и продолжительный прием препаратов в индивидуально подобранной дозировке; контроль проводимой терапии (ЭЭГ, измерение концентрации лекарственного препарата в крови); соблюдение режима сна и бодрствования; исключение вредных привычек; при наличии чувствительности к зрительным, световым стимулам по ЭЭГ - избегание мелькания света, ограничение просмотра телевизора и работы на компьютере, применение солнцезащитных очков; исключение влияния любых факторов, провоцирующих возникновение приступа; предотвращение нервных перегрузок и стрессовых воздействий.
При эпилепсии также исключаются потенциально опасные виды деятельности: высотные и подземные работы, работы с огнем, водой, механизмами, вождение транспорта.
Эпилепсия, сидром Дауна, туберкулез. какие-то далекие от нас заболевания, которым посвящены свои даты. Они не должны оставаться просто датами, поскольку они - всего лишь один день в году. Люди же, имеющие эти расстройства - рядом с нами каждый день. Давайте будем видеть их не только в дни, посвященные их проблемам, а всегда. Давайте увидим за их проблемой/особенностью/болезнью человека - такого же, как и мы. Того, который не выбирал свою судьбу, но имеет право жить, развиваться, быть счастливым.
Читайте также:

