Почему ребенок плачет как котенок
Опубликовано: 27.04.2024

Автор: Марфа Гончарова, журнал "Мой Кроха и Я"; консультант: Юлия Андронникова, врач-педиатр высшей категории, заведующая педиатрическим отделением Центра традиционного акушерства и семейной медицины.
Безутешный плач, крики, упрямство и раздражение на ровном месте – то, что так расстраивает родителей и возмущает посторонних людей, ставших невольными свидетелями неприятной сцены, принято называть капризами. На самом деле, если у взрослого человека капризом можно назвать совершенно необоснованную прихоть, то детские капризы, как правило, имеют под собой серьезное основание.
Юлия Андронникова: "Детям до года капризы в их бытовом понимании не свойственны. Если ребенок внезапно начинает вести себя необычным для него образом – это всегда сигнал для мамы, сообщение о дискомфорте. Ни один врач не сможет точно сказать: если ребенок плачет минут десять – это нормально, а если дольше, то это является признаком заболевания. Здесь должна работать мамина интуиция. Ведь уже за первые 2–3 месяца жизни, находясь в тесном контакте с малышом, мама изучает его настолько хорошо, что прекрасно знает, что типично для ее ребенка, а что выходит за рамки обычного поведения.
Если ребенок плачет, мама успокаивает его привычными методами, которые ему подходят. Дети любят, когда их берут на руки, сохраняя контакт «кожа к коже», укачивают, разговаривают негромким, спокойным голосом, прикладывают к груди. Кто-то перестает беспокоиться в теплой ванне, а кого-то лучше ненадолго раздеть. Набор приемов может быть различным, но если малыш продолжает плакать несмотря на обычные ритуалы снятия напряжения, маме стоит понаблюдать за ним внимательнее".
Инфекционные заболевания
Необычно продолжительный для ребенка плач или, наоборот, вялость, отказ от еды у детей любого возраста часто являются первым признаком развития инфекционного заболевания. Так это или нет, становится очевидно буквально через несколько часов: может начать подниматься температура, появятся кашель или насморк. Для малышей, которые еще не могут ни сказать, ни показать, что у них болит, громкий плач может являться признаком начавшегося отита. Если болят уши, может не быть ни повышенной температуры, ни других признаков простуды, подозрение вызовет именно резко изменившееся поведение: ребенок неадекватно капризничает, трясет головой, иногда резко вскрикивает, начинает плакать при перемене положения головы, отказывается есть, поскольку это провоцирует боль. В такой ситуации следует обязательно вызвать врача.
Метеочувствительность
Особенность реагирования вегетативной нервной системы на изменение окружающих условий называется метеочувствительностью. Cправиться с метеочувствительностью поможет тренировка нервной системы и сосудов малыша. Благодаря закаливанию адаптивные возможности организма будут расти, и реакция на смену погоды станет менее бурной или вообще исчезнет.
Для малышей лучшим закаливанием являются прогулки на свежем воздухе в любую погоду. Воздействовать на организм может не только перемена давления, дождь, гроза, но и просто пасмурная погода или долгое отсутствие солнца на небе. У новорожденных детей резкая смена погоды часто вызывает беспокойство. Через несколько месяцев у большинства такая метеозависимость проходит, но у детей с ослабленной вегетативной нервной системой она может продолжать проявляться и даже усиливаться на фоне стрессовых состояний.
Хронические заболевания
Но что делать, если малыш не просто внезапно поменял свое поведение, а постоянно находится в угнетенном состоянии – он вялый, все время хнычет и практически не улыбается? Юлия Андронникова: «Общее самочувствие ребенка – важный показатель его здоровья. Здоровый малыш может начать капризничать к вечеру, когда устал, но вот просыпаться он должен в хорошем настроении – это сигнал маме о том, что с ним все в порядке.
Если же ребенок каждый день капризничает и все время находится в плохом настроении, и вы при этом исключили наличие каких-либо инфекций, стоит обратить на это внимание вашего педиатра. Постоянные капризы, бледность, вялость, отсутствие улыбки с самого рождения, низкая прибавка в весе и росте – комплекс симптомов, характерных для гормональных нарушений. Чем раньше поставлен диагноз, тем лучше, поскольку при своевременном начале лечения заболевание можно скомпенсировать и сохранить жизнь, здоровье и интеллект ребенка. При подозрении на подобные заболевания педиатр направит ребенка к эндокринологу.
Примерно те же симптомы могут быть при анемии или проблемах с почками. Обычные анализы крови и мочи помогут прояснить ситуацию, подтвердив или рассеяв подобные опасения».
Переутомление
Если ребенок к вечеру капризничает, мамы обычно объясняют это так: «Плохо спал днем» или «Сходили на занятия, он там слишком перевозбудился, общаясь с другими детьми». Возможно, здесь будет достаточно привести в порядок режим дня, дать малышу больше возможностей для отдыха, сна и прогулок. Если же ребенок сам по себе возбудимый, не может усидеть на месте, контролировать свои эмоции и при этом сильно устает, педагогические проблемы накладываются на физические, поскольку родители буквально не успевают за малышом. Грамотный невролог поможет нормализовать режим и укрепить нервную систему, например, при помощи приемов массажа и закаливания. А психолог проконсультирует родителей по поводу особенностей правильного общения с ребенком.
Каприз как послание родителям
Каприз – это всегда сообщение ребенка о дискомфорте, которое он не умеет выразить в приемлемой форме. Если ребенок капризничает постоянно, а физические причины (недомогания, усталость) вы исключили, стоит задуматься, в каком душевном состоянии он пребывает. Психологи отмечают, что зачастую неадекватное поведение ребенка является реакцией на внутрисемейную дисгармонию. Бабушка недовольна тем, как молодая мама воспитывает малыша, постоянно возмущается и дает непрошенные советы. Или родители начинают ссориться каждый раз, как только малыша нужно укладывать спать. Явные или невысказанные претензии и конфликты, напряженная обстановка в семье в наибольшей степени сказываются именно на ребенке. В этом случае его «капризы» – это материализация окружающего его недовольства и раздражения. И исправить ситуацию можно, лишь наладив отношения в семье.
Определенные педагогические нарушения в семье тоже легко могут стать источником капризов. Если родители разрешают ребенку абсолютно все, и он просто-напросто не понимает слова «нет», любая попытка запрета приводит его чуть ли не к истерике. Как правило, родители пугаются подобной реакции и готовы на все, лишь бы избежать ее повторения, а значит, продолжают потакать малышу. А это неминуемо углубляет разлад в семье и делает ее членов еще более раздражительными. Обратная ситуация также может вовлечь всю семью в порочный круг: с ребенком ведут себя излишне строго и пресекают буквально все попытки к самостоятельным действиям и принятию решений. Малыш протестует, родители становятся с ним еще строже. Тот же эффект возникает, если разные члены семьи придерживаются диаметрально противоположных стилей воспитания – например, мама очень строга с малышом, а папа разрешает абсолютно все. Все эти ситуации лучше всего разбирать с семейным психологом.
Борьба за самостоятельность
Часто за капризы родители принимают стремление ребенка к самостоятельности. С 8–9 месяцев малыш уже начинает «проверять на прочность» окружающих взрослых. Ему дают игрушку, он кидает ее на пол и тут же требует назад. Так может повторяться много раз подряд. Ребенок выясняет границы дозволенного, причем, при общениис мамой, папой или бабушкой границы могут быть различными. При этом отличить плач реальной потребности от «проверочного» можно довольно легко: «проверяя», малыш иногда перестает реветь, оглядывается и прислушивается, чтобы оценить произведенный эффект. Такие остановки – признак требования внимания к себе. Это не значит, что в этом случае его нужно игнорировать, лучше мягко разговаривать с ребенком, приводить разумные доводы, объяснять свои действия, в том числе необходимые отказы или запреты. Такой словесный контакт, если он установлен в самого рождения, позволяет проще отличить, чем именно вызвано необычное поведение, и справиться с ситуацией.
В возрасте 2–3 лет наступает пора, когда ребенок буквально на все отвечает: «Я сам!». Причем, если попытки сделать что-то самостоятельно и не очень успешны (разлил, рабил, сломал, упал), лучшей стратегией будет не ругать малыша, а отметить его достижения и предложить вместе довести дело до конца. Часто одного факта признания самостоятельных попыток ребенка что-то сделать уже достаточно, чтобы жить в ладу и свести «капризы» к минимуму.
Упрямые факты
- Даже если малыш в принципе любит поплакать, определенные его состояния должны насторожить родителей. Это так называемые неотложные состояния.
- Громкий выраженный крик ребенка в течение двух и более часов, при котором не помогают никакие обычные методы успокаивания, – сигнал к тому, чтобы вызвать врача. При таких проблемах, как кишечная инвагинация (заворот кишок) или аппендицит, у маленького ребенка может не быть никаких других очевидных внешних признаков, кроме интенсивного непрерывного плача. Диагностировать проблему может только доктор. Нельзя сказать, чтобы эти случаи часты. Если мама кормит своего малыша грудью и хорошо знакома с принципами введения прикорма, то заворот кишок, причиной которого является резкий переход на незнакомую пищу в большом объеме и в слишком раннем возрасте, ее ребенку не грозит. Аппендицит у малышей тоже встречается нечасто, но поскольку точно причины этого неотложного состояния до сих пор неясны, нельзя сбрасывать его со счетов.
- Любые внутренние переживания ребенка (поступление в детский сад или школу, нелады в семье) могут привести к стрессу. Не нужно пытаться оградить малыша от сложных ситуаций, но учите его преодолевать трудности. Малыш намного легче перенесет стресс, если он будет знать, что дома его всегда поймут и поддержат, что для мамы и папы он лучше всех на свете.
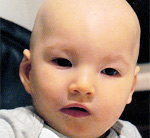
Синдром «кошачьего крика» – хромосомное нарушение, обусловленное делецией (отсутствием) фрагмента короткого плеча 5-ой хромосомы. Плач новорожденных с синдромом «кошачьего крика» по звуку напоминает кошачье мяуканье, что и послужило названию патологии. Кроме этого, у детей имеет место микроцефалия, лунообразное лицо, косоглазие, аномалии прикуса, различные врожденные пороки, грубое интеллектуальное недоразвитие и т. д. Синдром «кошачьего крика» диагностируется на основании совокупности характерных признаков и цитогенетического исследования. Специфического лечения синдрома «кошачьего крика» не существует; дети могут нуждаться в хирургической коррекции тяжелых врожденных аномалий.

- Причины синдрома «кошачьего крика»
- Симптомы синдрома «кошачьего крика»
- Диагностика синдрома «кошачьего крика»
- Лечение синдрома «кошачьего крика»
- Прогноз и профилактика синдрома «кошачьего крика»
- Цены на лечение
Общие сведения
Синдром «кошачьего крика» (синдром Лежена) – частичная моносомия, связанная с нарушением структуры короткого плеча 5-ой хромосомы (потерей от 1/3 до 1/2 его длины, реже - полной утратой короткого плеча). Синдром «кошачьего крика» относится к числу редких хромосомных заболеваний с популяционной частотой 1:45-50 тыс. Среди новорожденных с синдромом «кошачьего крика» отмечается преобладание девочек над мальчиками в соотношении 4:3. Заболевание было описано в 1963 г. французским генетиком и педиатром Ж. Леженом и по автору получило название «синдром Лежена». Однако в литературе за данной патологией закрепилось образное название, связанное со специфическим признаком – плачем новорожденных, напоминающим кошачий крик.

Причины синдрома «кошачьего крика»
Развитие синдрома «кошачьего крика» связано с потерей фрагмента 5-ой хромосомы, а, следовательно, генетической информации, хранящейся на этом участке. В 85-90% случаев делеция короткого плеча образуется в результате случайной мутации, в 10-15% наследуется от родителей, являющихся носителями сбалансированной транслокации.
Наиболее частыми цитогенетическими вариантами хромосомной аберрации служат утрата одной трети или половины длины короткого плеча 5-ой хромосомы. Потеря меньшего участка или всего плеча встречается исключительно редко. При этом для степени выраженности клинической картины синдрома «кошачьего крика» важен не размер утерянного фрагмента, а отсутствие конкретного участка хромосомы. Так, при потере небольшого участка хромосомы в области 5p15.2 развиваются все клинические признаки синдрома, кроме кошачьего крика; критическим для возникновения характерного крика является выпадение участка хромосомы в области 5p15.3.
Наряду с простой делецией, могут встречаться другие цитогенетические вариации синдрома «кошачьего крика»: мозаицизм, кольцевая 5-я хромосома с делецией участка короткого плеча, реципрокная транслокация короткого плеча 5-ой хромосомы на другую хромосому.
Непосредственной причиной мутации могут выступать различные повреждающие факторы, воздействующие на половые клетки родителей либо на зиготу (алкоголь, курение, наркотические вещества, ионизирующая радиация, лекарственные препараты, химикаты и пр.). Вероятность появления ребенка с синдромом «кошачьего крика» выше в семьях, где уже рождались дети с подобным заболеванием.
Симптомы синдрома «кошачьего крика»
Новорожденные с синдромом «кошачьего крика», как правило, рождаются доношенными, но с небольшой пренатальной гипотрофией (средняя масса при рождении около 2500 г). Беременность у матери может протекать абсолютно нормально или сопровождаться угрозой самопроизвольного прерывания не чаще, чем в популяции. Наиболее патогномоничным ранним признаком синдрома является плач ребенка, который напоминает мяуканье кошки. Высокое и пронзительное звучание детского крика обусловлено анатомическими особенностями строения гортани при данном синдроме – узостью ее просвета, небольшим надгортанником, необычной складчатостью слизистой оболочки, мягкой консистенцией хрящей. Некоторые авторы считают, что специфический крик имеет центральное происхождение и не связан с недоразвитием гортани. Примерно у трети детей «кошачий крик» исчезает к 2-м годам, у остальных остается на всю жизнь.
Фенотип детей с синдромом «кошачьего крика» отличается преобладанием лицевой части черепа над мозговой, лунообразным лицом, гипертелоризмом, антимонголоидным разрезом глаз, эпикантом, деформацией ушных раковин, плоской спинкой носа, короткой шеей с крыловидными складками. При обследовании у детей выявляется микроцефалия, мышечная гипотония, снижение рефлексов, нарушение сосания и глотания. В неонатальном периоде может развиваться инспираторный стридор и цианоз.
Другие клинические проявления синдрома «кошачьего крика» могут значительно варьироваться по своему сочетанию у отдельных больных. Со стороны зрительной системы нередко обнаруживается врожденная катаракта, близорукость, косоглазие, атрофия зрительного нерва. Изменения со стороны костно-мышечной системы проявляются синдактилией стоп, врожденным вывихом бедра, косолапостью, плоскостопием, клинодактилией V пальца кисти, сколиозом, диастазом прямых мышц живота, паховыми и пупочными грыжами. Частыми спутниками синдрома «кошачьего крика» являются нарушения прикуса, «готическое» нёбо, микрогения, расщелины нёба и верхней губы, расщепление язычка.
У многих пациентов наблюдаются врожденные пороки сердца (ДМЖП, ДМПП, открытый артериальный поток, тетрада Фалло), пороки развития почек (гидронефроз, подковообразная почка), крипторхизм, гипоспадия. Реже отмечается мегаколон, запоры, кишечная непроходимость. Дерматоглифическими признаками синдрома «кошачьего крика» могут служить одна ладонная складка, поперечные складки сгибания и др.
Поведение детей характеризуется гиперактивностью, однообразными движениями, склонностью к агрессии и истерикам. Детям с синдромом «кошачьего крика» свойственна глубокая умственная отсталость в степени имбецильности и идиотии, грубое системное недоразвитие речи, выраженное отставание в моторном и физическом развитии.
Половая и репродуктивная функции у лиц с синдромом «кошачьего крика» обычно не страдают. Иногда у женщин выявляется двурогая матка, у мужчин – уменьшение размеров тестикул, однако сперматогенез существенно не нарушен, как, например, при синдроме Клайнфельтера.
Продолжительность жизни больных с синдромом «кошачьего крика» значительно укорочена; большая часть детей погибает в первый год жизни из-за сопутствующих пороков и их осложнений (чаще от сердечной и почечной недостаточности). Лишь около 10% доживают до подросткового возраста, хотя имеются отдельные сообщения о больных, достигших 50 лет.
Диагностика синдрома «кошачьего крика»
Если в семье уже имелись случаи хромосомных заболеваний, еще на этапе планирования беременности будущим родителям рекомендуется посетить генетика и пройти генетическое тестирование. В процессе беременности наличие у плода синдрома «кошачьего крика» может быть заподозрено на основании результатов ультразвукового пренатального скрининга. В этом случае для окончательного подтверждения хромосомной аномалии рекомендуется проведение инвазивной пренатальной диагностики (амниоцентеза, биопсии ворсин хориона или кордоцентеза) и непосредственного анализа генетического материала плода.
После рождения предварительный диагноз синдрома «кошачьего крика» устанавливается неонатологом на основании типичных диагностических признаков (характерного плача, фенотипических черт, множественных стигм дизэмбриогенеза). Для подтверждения хромосомной патологии проводится цитогенетическое исследование.
Учитывая наличие у детей с синдромом «кошачьего крика» множественных аномалий развития, необходимо, чтобы в первые дни жизни новорожденные были осмотрены детским кардиологом, детским офтальмологом, детским урологом, детским ортопедом и другими специалистами.
Лечение синдрома «кошачьего крика»
Специфического лечения данного хромосомного заболевания в настоящее время не существует. Для стимуляции психомоторного развития под наблюдением детского невролога проводятся курсы медикаментозной терапии, массажа, физиотерапии, ЛФК. Дети с синдромом «кошачьего крика» нуждаются в помощи психологов, дефектологов, логопедов.
Врожденные пороки сердца при синдроме «кошачьего крика» часто требуют хирургической коррекции, поэтому детям необходима консультация кардиохирурга, проведение ЭхоКГ и других необходимых исследований. Дети с патологией мочевыделительной системы должны находиться под наблюдением детского нефролога и периодически проходить комплекс необходимых обследований (УЗИ почек, общий анализ мочи, биохимическое исследование крови и мочи и др.).
Прогноз и профилактика синдрома «кошачьего крика»
На продолжительность и качество жизни больных влияет тяжесть самого синдрома и сопутствующих врожденных пороков, уровень оказания медицинской и психолого-педагогической помощи. В целом долговременный прогноз неблагоприятный. При специальном обучении дети имеют словарный запас, достаточный для бытового общения, однако по уровню психомоторного развития обычно не поднимаются выше дошкольников.
Профилактика синдрома «кошачьего крика» заключается в тщательной подготовке к беременности и исключении возможных неблагоприятных воздействий на организм родителей еще задолго до зачатия. При рождении в семье ребенка с синдромом «кошачьего крика», родители в обязательном порядке должны пройти цитогенетическое обследование для исключения носительства реципрокной сбалансированной транслокации.
Фото: Алексей БУЛАТОВ
Двухлетний Андрюша крепко обнимает маму и трется об нее нежной детской щечкой, мурлыча от удовольствия. Оксана Иванова (фамилия изменена) прижимает ребенка к себе, треплет его за волосы и спрашивает:
- Будешь кушать, котенок?
Из этого ласкового обращения сквозит и материнская любовь, и горькое сочувствие: у сына Оксаны в медицинской карточке записан редкий диагноз «Синдром кошачьего крика».
ВРАЧИ УМИЛЯЛИСЬ ТОМУ, КАК АНДРЮША ПЛАЧЕТ
Когда Андрей появился на свет, в родильной палате зазвучало пронзительное… мяуканье! Медики испуганно осмотрели стерильное помещение – откуда здесь кот? И только через несколько секунд поняли – это плачет новорожденный малыш.
- Первые дни после рождения Андрюши врачи и медсестры откровенно хихикали, - вспоминает Оксана. – Подходили и говорили: у вас сын так забавно кричит, как котенок. Но потом перестали умиляться – стало ясно, что Андрей «мяукает» из-за неправильного строения гортани.
"Раньше Андрей почти ничего не ел, - вспоминает мама Оксана Иванова. – Приходилось кормить его молоком чуть ли не из пипетки"
Фото: Алексей БУЛАТОВ
Медики отправили кровь малыша на генетический анализ и, увидев результаты, ахнули. У новорожденного оказался редчайший «синдром кошачьего крика». Мяуканье Андрюши было лишь вершиной айсберга его заболевания – у крошки нашли проблемы с сердцем, почками и развитием.
Дома Ивановы еще пару недель не могли привыкнуть к необычному плачу сына. Но постепенно родители стали различать «мяуканье» по интонациям и сходу понимать, чего хочет их необыкновенный ребенок.
- Раньше Андрей почти ничего не ел, - вспоминает Оксана. – Приходилось кормить его молоком чуть ли не из пипетки, поэтому те редкие моменты, когда он сам просил покушать, были для нас настоящим праздником!
Синдром кошачьего крика или синдром Лежёна (по имени описавшего его в 1963 году французского ученого) — редкое генетическое расстройство, вызываемое отсутствием фрагмента 5-й хромосомы
Фото: Алексей БУЛАТОВ
Лечение Андрея осложнялось тем, что в небольшом поселке Троицкий под Талицей никто и не слышал о «синдроме кошачьего крика». Местные врачи лишь удивленно поднимали брови, увидев в карточке запись о таинственной болезни. Маме зачастую приходилось самой рассказывать медикам о редком генетическом недуге.
- Сынишка до сих пор не научился ходить, - вздыхает Оксана. – А ведь ему уже почти два года. Из-за болезни он даже не говорит – синдром замедлил его развитие.
Впрочем, Андрей вполне бойко играет с другими детьми. Правда, яркие пирамидки и гоночные машинки его не особо интересуют. Парнишке больше по душе коробки и пакеты.
- Игрушки у нас лежат в картонных коробочках, - признается Иванова. – Недавно вышла на минутку из комнаты, возвращаюсь – мама дорогая! Все вытряхнул, надел коробку на голову и спрятался… Все время с этими коробками играет.
Друзья у Андрея тоже необычные – мальчонка находит общий язык даже с самыми вредными… животными. Мама до сих пор с содроганием вспоминает, как однажды увидела Андрюшу, увлеченно играющего со своенравным черным котом Барсиком. А ведь Барсик всегда давал сдачи, стоило любому из членов семьи попытаться погладить его.
- Этот кот исцарапал и меня, и старшего сына, - Оксана показывает шрамы на руках. – Поэтому, когда я увидела, что Андрюшка тянется погладить его, здорово испугалась. Но Барсик даже не выпустил когти – признал, что ли…
"Недавно вышла на минутку из комнаты, возвращаюсь – мама дорогая! Все вытряхнул, надел коробку на голову и спрятался… Все время с этими коробками играет", - говорит Оксана Иванова
Фото: Алексей БУЛАТОВ
Из-за болезни сына мама по-доброму называет его «ребенок-котенок» и даже замечает некоторые сходства с представителями семейства кошачьих. То малыш смешно фыркнет, то замурлычет (это тоже особенность гортани), уютно устроившись у мамы на руках.
- Слава Богу, мяуканье почти прошло, - говорит Оксана. – Еще несколько месяцев и оно исчезнет окончательно. Так происходит у всех носителей этого синдрома. Но это скорее милый дефект, который не представляет опасности. Сейчас основная проблема в том, что мы все еще не ходим и не говорим. Но мы постоянно занимаемся и не собираемся опускать руки!
Чтобы оплачивать лечение сына, отец Андрея стал работать вахтовым методом. Кстати, из-за этого он долго даже не подозревал, что ребенку поставили редкий диагноз.
- Муж узнал о болезни Андрюши, когда ему исполнилось 9 месяцев, - признается Оксана. – До этого я боялась рассказывать ему: сами знаете, многие мужчины бросают семьи. Но наш папа оказался совсем другим.
Евгений, узнав о диагнозе, мигом вернулся с вахты. Крепко обнял любимую, взял на руки Андрея и твердо сказал:
Сейчас отец снова далеко от семьи – работает, чтобы обеспечить лечение своему сынишке. Но лишних денег в семье с ребенком-инвалидом не бывает никогда. Сейчас, например, Андрюше нужны ходунки, фиксирующие тело – без них малышу очень сложно учиться ходить.
Если у вас есть ненужные ходунки, вы можете позвонить в редакцию по номеру +7 (343) 379-27-72 или перевести удобную для вас сумму на номер карты 639002169035760574 (Сбербанк).
«Вылечить этот синдром невозможно»
- Синдром кошачьего крика - генетическое заболевание, - объясняет специалист лаборатории «Геномед» Ирина Акимова. - Помочь ребенку с подобной патологией можно только, тщательно ухаживая за ним, ведь подобное изменение (в случае синдрома кошачьего крика – отсутствие хромосомы 5) произошло в каждой клетке организма, и вылечить это, к сожалению, невозможно.

Лучшая клиника города

От 23 700 рублей

Невролог – один из основных специалистов для детей с рождения. Впервые ваш малыш встречается с детским неврологом еще в роддоме, потом плановые осмотры этого врача проводятся в месяц, в три, в полгода, в 9 месяцев (при наличии показаний), в год. Мы поговорили с детским неврологом «ЕвроМед клиники» Натальей Петровной Исаенко о том, зачем ребенка так часто показывают специалисту, какие самые распространенные заболевания неврологического профиля встречаются у малышей и что нужно делать для того, чтобы ваш ребенок рос здоровым и спокойным.
— Наталья Петровна, на что обращает внимание врач-невролог при плановых осмотрах малышей?
— В первую очередь, невролог выявляет грубые врожденные аномалии. Далее смотрим, как идет предречевое, моторное, эмоциональное развитие ребенка.
В каждом возрастном периоде у ребенка должны быть определенные навыки. Родители, в отличие от врача-невролога, чаще всего, не могут объективно оценить, насколько развитие их ребенка укладывается в возрастные нормы.
— Но ведь все дети разные, и их развитие может не соответствовать таблицам и установленным рамкам?
— Да, такое бывает. Здесь надо подходить очень индивидуально. Действительно, несмотря на то, что мы ориентируемся на существующие нормы, у нас есть определенные таблицы, расписанные схемы, что ребенок должен делать в каком возрасте, существует возможность отклонений от них, и это не страшно. Какой-то ребенок может чуть раньше начать выполнять определенные действия, какой-то — чуть позже. Многое зависит и от того, в каких условиях живет ребенок, что делают родители по отношению к ребенку и пр.
Но именно поэтому и важна консультация врача-невролога, чтобы профессионально оценить, развивается ребенок нормально или есть пугающие моменты, которые могут говорить об определенных проблемах со здоровьем.
— Нормально ли, когда маленький ребенок часто плачет?
— В последнее время считается, что здоровый ребенок, когда он сыт, которому хватает дневного и ночного сна, плакать не должен. Если ребенок часто и беспричинно плачет, значит, есть проблема. Это могут быть головные боли, проблемы с шеей (подвывихи, ущемление), неврологические проблемы. В первые месяцы жизни – проблемы с желудочно-кишечным трактом: колики, повышенное газообразование и пр. В связи с этим же может быть плач вовремя еды, отказ от груди, от бутылочки. Во время еды усиливается перистальтика кишечника, в связи с чем ребенок испытывает дискомфорт.
Маленькие дети обычно очень метеозависимы и реагируют на погоду – это тоже может быть причиной плача.
Мне кажется, многие дети плачут потому, что им скучно, они так требуют родительского внимания. Сейчас наблюдается у детей психологическая акселерация и, соответственно, им требуется больше внимания. Это обычно хорошо видно. Многие родители сами провоцируют это закрепление: ребенок заплакал, мама взяла его на ручки, покачала, приложила к груди. Конечно, малышу у мамы на ручках и, тем более, у груди – хорошо, и он будет повторять плакать, требуя повторения. Не надо каждый раз, когда ребенок заплакал, прикладывать его к груди. Лучше попытаться переключить: отвлечь, погреметь погремушкой, погладить…
Еще одна причина плача — переутомление. Родители зачастую не верят, что грудничок может переутомляться, не понимают, с чего. У малышей незрелая нервная система, плюс они ежедневно получают огромную массу новой информации и впечатлений – для них же всё в мире ново и незнакомо! Поэтому так важен полноценный сон, когда ребенок может отдохнуть от впечатлений.
Если ребенок кричит перед сном, спит мало, нервно, часто просыпается, надо двигать режим, налаживать сон, отслеживать качество сна.
— Когда мы говорим о полноценном сне, что имеется ввиду, как должен спать ребенок?
— Для совсем маленьких деток норма – спать минимум по часу–полтора на дневном сне, шесть часов подряд – ночью. В период адаптации, в первые месяцы жизни, малыш может просыпаться ночью чаще, но все равно – промежутки должны быть не менее 3 часов. Сны по 30–40 минут – это мало, ребенку не хватает этого времени для того, чтобы отдохнуть. Тут важен такой момент: фаза сна у ребенка как раз эти 30-40 минут. Но ребенок должен уметь переходить от фазы к фазе самостоятельно. А что происходит на практике? Ребенок завозился, открыл глаза, мама сразу берет его на руки, начинает кормить. Он привыкает и уже не засыпает самостоятельно. Поэтому важно учить ребенка переходить из фазы в фазу, не просыпаясь: не трогать его, если он просыпается, не беспокоить; если заплакал, закапризничал — подкачать его, погладить, но стараться, чтобы ребенок продолжил спать без перерыва на еду.
У детей постарше, которые спят один раз в день, продолжительность дневного сна должна составлять 2–3 часа. Если спит больше – это хорошо.
Чтобы наладить сон, важен режим. Я рекомендую прям записывать в тетрадочку (или в приложение на смартфоне), сколько ребенок спит, время, когда заснул и проснулся, когда кричит перед сном, какое у него настроение после сна… Так мы можем отследить количество и качество сна. Смотрите – в какие дни ребенок спал хорошо, засыпал легко – и ориентируетесь на распорядок этого дня.
— Один из распространенных диагнозов, который многим детям ставят в роддоме, — «нейрогенная кривошея». Насколько это серьезная проблема?
— Нейрогенная кривошея – асимметрия мышечного тонуса. Ребенок нередко рождается с асимметрией мышечного тонуса. У маленького ребенка еще нет произвольных движений, они хаотичны. И в момент расслабления, сна ребенка тянет туда, где повышен тонус. То есть ребенок лежит с определенным поворотом головы. Если не заниматься этой проблемой, не корректировать, идет деформация шеи и черепа. Ребенок постоянно смотрит в одну сторону, лежит на одном боку, в результате уплощается голова, меняется ее форма.
С этим можно работать, главное – заниматься. Что делают для того, чтобы скорректировать кривошею и последствия от нее? Меняем положение, перекладываем ребенка, чтобы он лежал на разных боках попеременно, а не на одном, на спине. На живот выкладываем. Также для коррекции кривошеи рекомендованы лечебная гимнастика, массаж, бассейн.
Кривошея приходит в норму в период от 3 до 6 месяцев жизни ребенка. В этот период ребенок становится более активным, крутит головой, руками, начинает переворачиваться, пытается ползти, садиться.
Важно не путать нейрогенную кривошею, которой занимаются неврологи, с врожденной мышечной кривошеей — грубой патологией, которую лечат врачи-ортопеды.
— Головные боли у детей – это повод для обращения к неврологу?
Да, безусловно. У детей до 5-6 лет головных болей быть не должно – они еще не созрели для этого. У маленьких детей головные боли могут быть вызваны соматическими причинами: паразитозом, анемией, аллергией, какими-то проблемами со стороны ЖКТ…
У детей постарше головные боли могут провоцироваться проблемами со стороны позвоночника шеи. В пубертатном периоде нередко встречаются различные вегетативные дисфункции. Это распространенная проблема у подростков.
В любом случае, надо обязательно обследоваться. Велик шанс, что мы ничего не найдем, а головные боли со временем пройдут сами. Но это может быть симптом и некоторых серьезных заболеваний, которые нельзя пускать на самотек.
— Часто ли встречается ночной энурез (недержание мочи)? Когда мы говорим об этом диагнозе?
— Да, это тоже распространенное заболевание. Как диагноз энурез выставляется после 3-4 лет.
Если говорить о нормах в развитии, к полутора годам ребенок должен научиться не мочиться ночью. Современный ребенок какой-то промежуток времени находиться в одноразовых подгузниках. Потом их снимают. Первое время ночи будут «мокрые». Но к двум годам уже должны сформироваться «сухие ночи».
После этого проходит какое-то время – и ребенок начинает опять мочиться ночью, скажем, в 4 года. Это вторичный энурез.
Если же подгузник сняли, а ребенок как мочился ночью, так и продолжает, – это первичный энурез.
Причин энуреза существует немало: это и инфекционные заболевания, и пороки развития, и нарушения функции мочеполовой системы, и незрелость нервной системы, стрессы, неврозы и пр. В любом случае, нельзя игнорировать эту проблему, а нужно как можно раньше обратиться к неврологу для коррекции этого заболевания.
— У маленьких детей бывают судороги при повышении температуры. Насколько это опасно?
Фебрильные судороги (то есть судороги при повышении температуры тела) – это парадоксальная реакция нервной системы, коры головного мозга на такой раздражитель, как высокая температура. На этом фоне идет выплеск. Фебрильные судороги могут случиться всего раз, а могут повторяться при каждом эпизоде повышения температуры. Чаще всего, они бывают у эмоциональных и активных детей. Специального лечения не требуется, главное — не допускать повышения температуры тела выше 37,5 °С, сбивать ее сразу жаропонижающими препаратами, чтобы не повторялись эпизоды судорог. При необходимости — невролог порекомендует седативные препараты. Такие дети наблюдаются у невролога, рекомендуется показываться врачу раз в полгода.
— А не могут фебрильные судороги быть признаком начинающейся эпилепсии?
Выхода в эпилепсию, как правило, фебрильные судороги не имеют. Бывают единичные случаи, когда судороги могут действительно оказаться дебютом эпилепсии. Поэтому в любом случае необходимо показать ребенка неврологу, чтобы врач посмотрел, в каком направлении это развивается.
— Эпилепсия вообще часто встречается?
— Да, эпилепсия — это распространенное заболевание. У нас, в Новосибирске, даже есть специальный центр, где работают специалисты-эпилептологи — это очень узкая специализация в неврологии. Когда мы подтверждаем эпилепсию у ребенка, я обычно направляю пациента наблюдаться в специализированный центр. Так там смогут максимально качественно помочь малышу, грамотно подобрать препараты и назначить корректное лечение.
— На какие симптомы важно обращать внимание родителям, чтобы не пропустить начало эпилепсии у ребенка?
— Как правило, когда случается приступ, это хорошо видно. У ребенка наблюдаются конвульсивные подергивания, дергается угол рта, может тянуть мышцы, течет слюна, может пойти пена изо рта, он может обмочиться. Но бывает, что ребенок при приступе просто замирает, и, например, потирает руки или совершает жующие движения в течение какого-то времени. А потом все проходит. После приступа могут наблюдаться головная боль, тошнота, нарушение координации и речи.
Иногда первые признаки эпилепсии появляются еще до приступа. Например, ребенок подергивается во сне. Или просто меняет свое обычное поведение, становится навязчивым, плаксивым, задает по кругу одни и те же вопросы и т.п. Это обусловлено неврологическими изменениями, которые происходят при эпилепсии.
Таким образом, если вы заметили изменения в поведении ребенка, он ведет себя необычно, странно, обязательно покажите ребенка неврологу!
Если есть возможность – рекомендую снять приступ на видео – так врачу намного проще будет понять, что происходит с ребенком.
— Существуют ли успокоительные препараты, которые можно давать детям?
— Практически нет. Имеющиеся лекарственные препараты могут назначить и дать только в стационарах. В амбулаторном лечении в неврологической педиатрии это не практикуется.
При повышенной возбудимости и эмоциональности ребенка я обычно предлагаю начинать издалека – налаживать режим дня, дать ребенку возможность активно двигаться и полноценно отдыхать, гулять на свежем воздухе и пр.
Все лекарственные препараты (сосудистые, ноотропы и пр.) назначаются строго по показаниям и принимать их без рекомендации врача нельзя. Последствиями неконтролируемого приема лекарств могут быть неврологические и поведенческие проблемы в дальнейшем: гиперактивность, расторможенность, неусидчивость, синдром дефицита внимания и гиперактивности (СДВГ).
— Насколько часто встречается у детей синдром дефицита внимания и гиперактивности (СДВГ)?
— Сейчас этот диагноз ставят очень часто. Хотя, мне кажется, нередко мы списывает на СДВГ то, что им не является: особенности темперамента и характера ребенка, его активность или даже педагогическую запущенность…
Патологической гиперактивности много, но больше все же историй с проблемами в семье и в взаимодействии родителей с ребенком.
— Еще одно распространенное заболевание — нервные тики. Как их лечат?
— Да, тики встречаются очень часто. Лечим и медикаментозно, и – самое главное – нормализацией режима. Для «тикающего» ребенка очень важен полноценный сон, отдых, минимизирование телевизора, телефона, компьютера. Очень полезно таких детей отдавать в спортивные секции. Как правило дети, страдающие от нервного тика, очень эмоциональные, темпераментные, много читают и сидят за компьютером. У них идет эмоциональная и информационная перегрузка. И нервная система сбрасывает напряжение, проявляясь тиками.
— Кстати о информационных перегрузках, как вы относитесь к так популярному сейчас раннему развитию?
— Плохо. Любой невролог, я думаю, со мной согласится. Если ребенку давать неадекватную его возрасту и развитию нагрузку, это мот вылиться в достаточно серьезные проблемы в будущем, вплоть до психиатрических расстройств. Не надо ребенку всего этого раннего чтения с двух лет, английского языка с трех и математики с пяти. Ребенок должен в спокойном режиме познавать мир, важно стимулировать его познавательную активность, но не надо пичкать его огромным количеством знаний не по возрасту.
— Какие существуют обследования для диагностики неврологических заболеваний?
— Электроэнцефалограмма (ЭЭГ). Придумана и создана чтобы записать эпи-активность — подтвердить или исключить эпилепсию, это основное направление этого обследования.
Также я направляю на ЭЭГ детей с речевыми и с психическими нарушениями, чтобы посмотреть насколько сформированы все корковые ритмы – по возрасту или нет. Это корректируется возрастом, со временем. Также помогают занятия с нейропсихологами, дефектологами, метод «Томатис» (программа для нейро-сенсорной стимуляции).
Магнитно-резонансная томография (МРТ). Это одно из наиболее информативных обследований.
Обязательно направляем на МРТ, чтобы понять причину головных болей, особенно, если ребенок жалуется на головную боль при движении, когда он начинает прыгать, бегать, активно двигаться.
Также МРТ информативен при эпилепсии, приступы которой не поддаются лечению. Тогда мы смотрит на МРТ, нет ли сосудистой мальформации (отклонении от нормального развития) или другого сосудистого дефекта. Это может быть причиной приступов, и проблема решается хирургическим путем. Как правило, после операции приступы у ребенка прекращаются.
МРТ позволяет увидеть структуру мозга и сосудов, оценить состояние структуры, наличие кист и пр.
Компьютерная томография (КТ). Как правило, КТ назначается после травмы, для того, чтобы посмотреть наличие крови в поврежденной области.
УЗИ сосудов шеи. Головные боли, расторможенность, дефицит внимания, речевые задержки могут быть вызваны нарушением кровотока по сосудам. УЗИ позволяет это диагностировать, а также увидеть анатомические дефекты (С-образный, S-образный ход сосудов), анатомически неправильно сформированные сосуды, неправильное отхождениесосудов в позвоночный столб, сужение сосудов.
Нейросонография (НСГ) – УЗИ мозга. В обязательном порядке рекомендовано как скрининг (профилактическое обследование) всем новорожденным. НСГ показывает структуры головного мозга, как сформированы все сферы, полостную систему, желудочки, борозды, наличие жидкости. Параллельно с НСГ выполняется допплерометрия – смотрим кровоток сосудов.
НСГ выполняют в роддоме детям после осложненных родов, в месяц НСГ назначается абсолютно всем. НСГ может показать грубые нарушения, которые необходимо начать корректировать как можно раньше, чтобы минимизировать их влияние на развитие малыша. В первые месяцы жизни многие аномалии развития не проявляются, примерно до 3-4 месяцев они хорошо компенсируются, а потом ребенок начинает отставать в моторном и психическом развитии. Именно поэтому НСГ надо выполнять в обязательном порядке, даже если внешне ребенок выглядит абсолютно нормально.

«Когда же ты перестанешь плакать? Как тебе помочь?» - вопросы, которыми часто задаются уставшие родители в первый год жизни своего ненаглядного чада. «Да у него просто колики!», – скажет опытная бабушка, и, чаще всего, будет права. Но легче от этого не становится: а что делать с этими коликами? К счастью, сегодня наука решила эту задачу. Правда, несколько позже, чем разобралась с полетом на Луну.
Найти причину, назначить лечение
Чтобы из первых рук получить информацию о том, что вызывает эти симптомы беспокойства и как современная медицина может помочь младенцам и родителям спокойно спать по ночам, мы обратились к Галине Асмоловой – кандидату медицинских наук, доценту кафедры неонатологии ФДПО. Уже 20 лет она занимается динамическим наблюдением и реабилитацией детей раннего возраста в детской больнице им. Н. Ф. Филатова. Вот что рассказала доктор:
Специалисты доказали, что почти половина случаев болей в животе, срыгиваний, метеоризма, запоров на первом году жизни связана с нарушением ферментативной активности в кишечнике и/или с непереносимостью отдельных продуктов. В первую очередь – белка коровьего молока. Сами по себе, без соответствующей коррекции питания и лечения, такие нарушения не проходят. Иначе они неизбежно усугубляют проблемы переваривания, микробиоценоза кишечника, приводят к повреждению кишечного барьера и формируют пищевую непереносимость.
Отчего у младенца болит живот?
Когда боли в животе диагностируются у ребенка до 6 месяцев, главный вопрос - «Связана ли боль с кормлением?»
Если боль в животе начинается внезапно, а по прошествии нескольких часов проходит или уменьшается от поглаживания животика по часовой стрелке/ прикладывания теплой пеленки – это наши «любимые» младенческие колики.
Но механизмы развития колик – разные. Боли, которые возникают при каждом приеме пищи, мы не можем назвать истинными коликами.
Если ребенок каждый раз после кормления кричит от боли, срыгивает, мучается до следующего кормления, пытаясь переварить съеденное, следует задуматься о наличии проблем с перевариванием, в первую очередь, молочного сахара лактозы - лактазной недостаточности и/или о непереносимости какого-то компонента пищи, чаще всего – белка коровьего молока.
Симптомы, заставляющие задуматься о лактазной недостаточности:
- повышенное газообразование
- вздутие живота
- боли в животе во время и после кормления
- «стреляющий» жидкий водянистый стул с кислым запахом
Подтвердить наши опасения может результат анализа кала на углеводы.
Стоит отметить, что при приеме ферментов в виде препаратов своя собственная ферментация у детей никаким образом не нарушается. Препараты выполняют только заместительную функцию. По клинической картине и характеру стула врачу всегда понятно, когда необходимо уменьшать дозировку или переставать применять.
Кишечная микрофлора и лактазная недостаточность
У детей, страдающих коликами, в микрофлоре кишечника повышается содержание кишечной палочки и клебсиеллы, а также снижается количество лактобактерий. Заселение кишечника ребенка микрофлорой происходит поэтапно. Часть микрофлоры младенец приобретает, проходя через родовые пути матери, часть – с первыми каплями молозива. После появления на свет главным источником необходимых ребенку лактобактерий становится грудное молоко. Но уровень лактобактерий в кишечнике часто бывает недостаточным, и в таких случаях требуется дополнительный прием пробиотиков.
Пробиотики – это препараты, улучшающие микрофлору кишечника и содержащие «правильные» бактерии в сухом или жидком виде.
К штаммам бактерий, применяемых в терапии для младенцев, предъявляются особые требования. Они должны быть безопасны и выращены с соблюдением определенных условий. Кроме лактобактерина, давно известного в России, появился новый канадский препарат БиоАмикус Реутери. Каждая доза содержит 200 млн естественных человеческих лактобактерий L Reuteri, выделенных из грудного молока. Таким образом, БиоАмикус Реутери не имеет аналогов в России. При этом безопасность и эффективность этих лактобактерий доказана клиническими исследованиями. Сам препарат производится в виде капель по международным стандартам GMP, дозировать его удобнее и действует он быстрее.
Благодарим за помощь в создании материала компанию Novonatum, которая является эксклюзивным дистрибьютером высококачественных натуральных препаратов для детей на территории России и стран СНГ.
Важные вопросы о кормлении, стуле и боли в животе
Может ли боль в животе у ребенка быть признаком опасного заболевания, требующего хирургического вмешательства?
Патологии желудочно-кишечного тракта, требующие хирургического вмешательства, у детей возможны, но, как правило, это бывает не у грудных детей, а у малышей постарше, в возрасте введения прикорма, когда жидкая пища сменяется густой. Если ребенок необычно себя ведет, долго плачет и не успокаивается, лучше проконсультироваться с хирургом, чтобы исключить вероятность хирургической патологии.
Сколько раз в день должен быть стул у ребенка до 6 месяцев?
Частота стула зависит от многих причин, прежде всего от вида вскармливания. Если ребенок на грудном вскармливании, и у него не болит живот, он не чувствует дискомфорта, он может какать и один раз в день, и пять, и даже восемь, и это – нормально. Некоторые дети на грудном вскармливании, не испытывая дискомфорта, какают один раз в пять-семь дней, и это тоже – вариант нормы, если у младенца ничего не болит, и он прибавляет в весе, вмешательство врача не требуется.
При искусственном вскармливании так не бывает. Детей, которые при искусственном вскармливании не имеют стула один раз в сутки (ну, или хотя бы один раз в 48 часов), всегда будет что-то беспокоить. При искусственном вскармливании нормально, если стул у ребенка один-два раза в сутки.
К возрасту введения прикорма частота стула у всех детей, как правило, варьирует от 1 до 4 раза в день.
Нужно обращать внимание на изменения в частоте стула. Если ребенок, который какал два-три раза в день, внезапно стал какать шесть или восемь раз, и при этом изменилась консистенция стула, повысился метеоризм, появились срыгивания – это повод забеспокоиться, вспомнить, что изменилось в его рационе или рационе матери, и, возможно, обратиться к врачу.
Нужно ли давать грудничку воду? Как это делать?
Ребенок на грудном вскармливании получает необходимую жидкость с молоком матери. Ему можно предлагать воду (можно с ложки, понемногу), а вот будет ли он ее пить, ребенок пусть решит сам. Если ребенок на грудном вскармливании активно и жадно пьет воду, нужно обязательно отслеживать его вес. Если ребенок плохо прибавляет, стоит задуматься о том, достаточно ли ему молока, проверить, достаточно ли он съедает (это можно сделать, взвешивая ребенка до и после кормления), и принять меры для стимуляции лактации. Если ребенок получает достаточно молока, но активно пьет воду, то тоже желательно выяснить причину, возможно, ему жарко и душно, или дело в продуктах, которые ест мама.
На искусственном вскармливании очень важно соблюдать питьевой режим, воду такому ребенку нужно давать обязательно, из бутылочки или из ложки – перед каждым кормлением за 20-30 минут давать хотя бы по 10-15 мл воды.
Нужно ли кормить ребенка ночью?
В первый месяц жизни ребенка ночью кормить нужно. Во-первых, это полезно для становление лактации – пролактин, гормон, отвечающий за выработку молока активнее вырабатывается в ночное время, а во-вторых, редко случается, чтобы ребенок первого месяца жизни ночью с 12 до шести утра не попросил есть, такое бывает у детей с дефицитом массы, у которых нет сил попросить есть. Если ваш ребенок в первый месяц спит всю ночь, проверьте, как он прибавляет в весе.
Интервал между кормлениями увеличивается постепенно. Если ребенок на грудном вскармливании, ночные промежутки потихоньку начинают увеличиваться – от 2-3 до 4 часов, ближе к 4 месяцам – до 5 часов.
Попытка решить все проблемы, возникающие ночью, давая ребенку грудь, лично мне кажется большой ошибкой. Как только мы начинаем это делать, у ребенка вырабатывается рефлекс: «Как только я открыл рот, мне тут же дали грудь». Ночной рефлекс закрепляется, и ребенок начинает есть сначала каждые два часа, потом каждые полтора часа, а потом и каждый час, и чем старше такой ребенок становится, тем чаще он ест. Хотя он не ест, а просто сосет грудь, снижая таким образом свою тревожность. Давать ребенку грудь стоит, только когда он голоден, а если мы точно знаем, что ребенок не голодный, искать другие способы успокоения.
Читайте также:

