После капельницы у кошки опухла лапа
Опубликовано: 16.05.2024
Список статей
- Эндоскопическое удаление инородных тел пищевода у собак и кошек
- Лапароскопическая кастрация собак и кошек
- Категории химиотерапии
- Что такое химиотерапия?
- Обследование онкобольного
- Виды терапии онкологических заболеваний
- Болезнь краниальной крестовидной связки.
- Ветеринарная стоматология и ветеринарный рентген
- УЗИ-диагностика в ветеринарии. Часто задаваемые вопросы
- Современный рентгеновский аппарат
- Современный аппарат высокого класса УЗИ
- Почему УЗИ является необходимым методом исследования для животных?
- Выделения из носа. Бывает ли у кошек насморк?
- Если собаку укусила змея
- Подготовка к ультразвуковому исследованию брюшной полости
- Забота о пожилой кошке и собаке
- Испытывают ли кошки стресс?
- Как подготовить собаку к весне?
- УЗИ кошек
- Методы визуальной диагностики в онкологии
- Диагностика беременности у собак
- Санация ротовой полости под анестезией. Плюсы и минусы.
- Паренхиматозная жировая дистрофия
- Заболевания предстательной железы у собак
- Гидронефроз почек
- Пролапс третьего века
- WSAVА спешит заверить владельцев животных: «НЕТ ДАННЫХ О ТОМ, ЧТО COVID-19 МОЖНО ЗАРАЗИТЬСЯ ОТ ДОМАШНИХ ЖИВОТНЫХ»
- Блохи у собак и кошек
- Вакцинация собак и кошек
- Ветеринарная гастроэнтерология
- Ветеринарная терапия - общие вопросы
- Внимание – КЛЕЩИ!
- Возможные осложнения при работе с внутривенными катетерами и пути их устранения
- Гигиеническая стрижка – прихоть или необходимость
- Десцеметоцеле
- Коллапс трахеи и способы его лечения в Ветеринарном центре "Беладонна"
- Пакет документов, необходимый для путешествия (поездки) с домашним питомцем.
- Подготовка мелких домашних животных к плановой операции
- Риноскопия у животных
Информация для владельцев животных
Автор: ветеринарный врач Попов Андрей Михайлович

Внутривенный катетер – это специальное устройство, устанавливаемое в периферические вены конечностей для введения лекарственных препаратов в кровеносное русло. Он представлен тефлоновой или полиуретановой конструкцией, внутри просвета которой находится металлическая игла, извлекаемая после введения катетера в вену.
Таким образом, после установки катетера металлическая игла в нем уже отсутствует, а в вене остается тонкая пластиковая трубочка, которая плавно повторяет изгибы вены не травмируя ее. Это позволяет безопасно оставлять катетер в вене на срок до 4-5-и дней и даже дольше, если не возникает осложнений. Чтобы избежать смещения, катетер фиксируется к лапе лейкопластырем. А для защиты от внешних факторов еще и забинтовывается дополнительно снаружи.
 |  |
В процессе использования катетера может возникнуть ряд осложнений. Их можно разделить на две основные группы. Первая группа – это осложнения, возникающие непосредственно при введении препаратов в катетер. К ним относят: подтекание жидкости у основания катетера, закупорка тромбом и невозможность ввести препарат в катетер, выход катетера из вены и попадание раствора в подкожное пространство, а также значимая болезненность при введении препаратов в вену. Все эти осложнения обычно обнаруживаются персоналом клиники, требуют снятия данного катетера и установку нового в другую конечность.

Вторая группа – это осложнения, возникающие не сразу и обнаруживаемые чаще уже в домашних условиях. К ним относят: отек лапы ниже места установки катетера, механическое повреждение катетера (разгрызание), болезненность при прикосновении и хромота при опоре на лапу с катетером. Отек лапы происходит вследствие плохой эластичности вены или при слишком тугом бинтовании лапы. В области расположенной ниже катетера нарушается естественный кровоток и она отекает, вызывая дискомфорт и болевые ощущения у животного.
При обнаружении подобных симптомов необходимо размотать бинт закрывающий катетер и понаблюдать за отекшей конечностью в течение получаса. Если отек не уменьшается, значит катетер требуется снять. Для этого можно обратиться в клинику или снять его самостоятельно. Чтобы самостоятельно снять катетер потребуется размотать фиксирующий его лейкопластырь или аккуратно подрезать его ножницами сбоку от катетера не повреждая его. После чего, отделить его от шерсти и кожи, вытащить пластиковую трубочку непосредственно из вены, к месту прокола прижать тампон смоченный водкой или спиртосодержащим антисептиком и забинтовать лапу на 20-30 минут. Механическое повреждение катетера может отличаться по степени воздействия. Если катетер внешне поврежден не сильно, то необходимо принять меры, предотвращающие его дальнейшее повреждение (наиболее действенным будет одеть защитный воротник). Если повреждение катетера сильное и идет кровь, то, как и в случае с отеком лапы его необходимо снять, обращая внимание на наличие всех фрагментов и обратиться в клинику. Болезненность и хромота на лапу с внутривенным катетером может быть вызвана как механическими причинами (неудобное расположение или слишком тугой бинт), так и воспалительными (воспаление вены – флебит или раздражение кожи как реакция на выбривание шерсти и лейкопластырь).
Во всех перечисленных случаях, а также по любым вопросам связанным с уходом за внутривенным катетером следует не откладывая обращаться в клинику лично или по телефону +7(495)256-77-69.
Лечение и первая помощь при экстравазации - попадании лекарств под кожу. Объем вмешательства зависит от стадии экстравазации, вводимого раствора и специфических антидотов. Схема лечения повреждений 3-4-й стадии не разработана. При отсутствии рандомизированных контролируемых исследований некоторые организации опубликовали протоколы лечения, основанные на собственном опыте, серии случаев и единичных достоверных данных.
1. Во всех случаях экстравазации - попадании лекарств под кожу выполняют следующее:
а. Немедленно прекращают внутривенную инфузию.
б. Убирают стягивающие повязки, которые могут действовать как жгут (например, при фиксации конечности).
в. Придают конечности возвышенное положение для уменьшения отека.
г. Местно применяют согревающие и охлаждающие пакеты, что спорно. Под действием тепла происходит местная вазодилатация, способствующая реабсорбции инфильтрированных растворов. Однако, согласно данным литературы, влажные согревающие пакеты могут вызывать мацерацию кожи.
2. Экстравазация 1-й и 2-й стадии:
а. Убирают внутривенный катетер.
б. Выбирают антидот.

Стадии экстравазации - попадания лекарств под кожу
3. Экстравазация 3-й и 4-й стадии:
а. Оставляют внутривенный катетер на месте и с помощью шприца объемом 1 мл аспирируют как можно больше введенной жидкости.
б. Убирают катетер, за исключением случаев, когда необходимо введение антидота.
в. Решают вопрос об использовании гиалуронидазы или антидота.
г. Метод многократных пункций. После экстравазации кислыми или гиперосмолярными растворами развивается напряженный отек с побледнением кожи над местом инфильтрации. Использование стилета после соблюдения мер асептики дает возможность свободно вытекать инфильтрированному раствору, при этом уменьшаются отек и вероятность развития некроза. Затем накладывают повязку, смоченную физиологическим раствором, в целях улучшения дренирования.
д. Промывание физиологическим раствором. Некоторые авторы рекомендуют использовать метод промывания физиологическим раствором подкожных тканей. После обработки и инфильтрации участка 1% лидокаином подкожно вводят 500-1000 ЕД гиалуронидазы. Затем выполняют четыре маленьких разреза скальпелем по периферии участка инфильтрации. Проводят промывание. Вводят физиологический раствор через катетер, установленный подкожно в один из разрезов, жидкость изливается через другой разрез. Образовавшееся вздутие массирующими движениями выдавливают в сторону разреза для облегчения удаления веществ, излившихся из сосуда.
е. Гиалуронидаза. Диспергирующие вещества эффективны при экстравазации препаратов кальция, растворов для парентерального питания, антибиотиков, натрия бикарбоната и т.д. Согласно некоторым практическим руководствам, гиалуронидазу не рекомендуют для лечения повреждений в результате экстравазации вазопрессоров. Однако существуют и публикации об успешном лечении таких экстравазации путем использования гиалуронидазы в сочетании с промыванием физиологическим раствором:
(1) Механизм действия. Разрушение гиалуроновой кислоты, межуточного вещества или межклеточных соединений способствует увеличению дисперсности и реабсорбции жидкости, вышедшей за пределы сосудистого русла, соответственно уменьшает повреждение тканей механическим путем.
(2) Введение наиболее эффективно в течение часа, можно назначать до 12 ч.
(3) Вводят 1 мл (150 ЕД/мл; 5 отдельных инъекций по 0,2 мл) вокруг места экстравазации иглами 25-го или 26-го размера.
(4) Побочные эффекты. Случаи осложнений у новорожденных в литературе не описаны, есть сообщения о редких случаях реакций гиперчувствительности у взрослых.
4. Специфические антидоты лекарств:
а. Фентоламин:
(1) Применяют при лечении повреждений в результате экстравазации вазопрессоров, например допамина и адреналина, которые вызывают повреждение тканей за счет интенсивной вазоконстрикции и ишемии.
(2) Эффект развивается практически сразу. Наиболее эффективен в течение часа, но можно вводить до 12 ч. Биологический период полувыведения фентоламина при подкожном введении составляет менее 20 мин.
(3) Механизм действия: конкурентная блокада а-адренорецепторов, приводящая к расслаблению гладкомышечных клеток и гиперемии.
(4) Для новорожденных дозы не установлены. Они зависят от размера повреждения и массы тела новорожденного.
(5) Рекомендуемые дозы варьируют в пределах от 0,01 мг/кг на одно введение до 5 мл раствора с концентрацией 1 мг/мл.
(6) Раствор в концентрации 0,5-1,0 мг/мл вводят подкожно в инфильтрированную область после удаления внутривенного катетера.
(7) Меры предосторожности. Могут возникать гипотензия, тахикардия и нарушения ритма; следует вводить крайне осторожно у недоношенных; повторно вводить в малых дозах.
б. Нитроглицерин местно:
(1) Эффективен при лечении повреждений, обусловленных экстравазацией допамина.
(2) Механизм действия: расслабление гладких мышц сосудов.
(3) Применение: 2% нитроглицериновая мазь из расчета 4 мм/кг на пораженную область, возможно повторное применение каждые 8 ч, если перфузия тканей не улучшается.
(4) Также используют трансдермальные пластыри.
(5) Меры предосторожности. Всасывание через кожу может привести к гипотен-зии.
в. Тербуталин:
(1) Эффективен в лечении периферической ишемии, возникшей вследствие экс-травазации вазопрессоров у взрослых и детей старшего возраста; о применении в неонатологической практике публикации отсутствуют.
(2) Механизм действия: периферическая вазодилатация в результате активации бета2-адренорецепторов.
(3) Вводят подкожно в концентрации 0,5-1,0 мг/мл; дозы у взрослых варьируют от 0,5 до 1 мг.
5. Лечение раны после экстравазации - попадания лекарства под кожу:
Цель лечения раны у новорожденных с частичной или полной утратой кожи заключается в достижении заживления первичным или вторичным натяжением без образования рубцов, контрактур и проведения оперативного вмешательства. Используют разные схемы лечения в разных лечебных учреждениях.
а. Промывают поврежденную область стерильным физиологическим раствором.
б. На пораженный участок наносят сульфадиазиновую мазь и меняют повязки каждые 8 ч, осторожно очищая раневую поверхность, повторно наносят мазь. Сульфонамиды повышают риск ядерной желтухи, поэтому противопоказаны новорожденным в первые 30 дней жизни.
в. Аморфные гели на водяной основе, содержащие полимер карбоксиметилцеллюлозы, пропиленгликоль и воду, сохраняют рану влажной и облегчают ее заживление. Их выпускают в форме гелей и пленок, которые можно накладывать прямо на раневую поверхность и оставлять на месте при повторных перевязках. Гель легко удаляется с помощью физиологического раствора, его меняют каждые 3 дня. Более частую смену повязок проводят при избыточной экссудации.
г. Влажно-высыхающие повязки с физиологическим раствором и повязки с повидонйодом также эффективны. Обильное нанесение повидон-йода на открытую рану не рекомендуют у новорожденных с очень низкой массой тела, поскольку всасывание йода может угнетать функцию щитовидной железы.
д. Эффективность применения антибактериальных мазей не доказана.
е. Заживление раны оценивают каждый день. Для заживления необходимо от 7 дней до 3 мес.
ж. Если рана находится на сгибательной поверхности, выполняют пассивные упражнения в пределах физиологического объема при каждой смене повязки в целях предотвращения контрактур.
6. Консультация пластического хирурга:
а. Проводят при повреждениях всей толщины кожи и значительных по площади отдельных повреждениях, обусловленных экстравазацией.
б. Могут потребоваться ферментативная или хирургическая обработка раны или трансплантация кожи.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
- Вернуться в оглавление раздела "акушерство"
Вы знали, что примерно в 30 миллионах семей в России есть кошка? Соответственно, укусы и царапины - частые причины травм и инфекций, с которыми люди обращаются в отделения неотложной помощи стационаров и поликлиник. Более того, укусы и царапины кошек могут привести к серьезным болезням, если их не лечить. Вот ключевые факты, которые нужно знать об этих распространенных, но потенциально серьезных заболеваниях.
Почему кошки кусаются?
Кошки, конечно, могут проявлять агрессию, когда они напуганы или чувствуют угрозу. Но многие также склонны кусаться и царапаться, когда их гладит хозяин. Это называется агрессией, вызванной ласками, и это является предметом обсуждения бихевиористов на протяжении десятилетий. Есть три теории, почему кошки так поступают. Во-первых, они просто дают понять своему владельцу, что больше не счастливы, когда их гладят. Во-вторых, они пытаются установить свой статус. В третьих, человек, который некоторое время их гладит, вызывает у кошек негативные эмоции. Владельцам важно узнать своих о кошках больше, чтобы распознать явные признаки агрессии, вызванной ласками.
Опасны ли кошачьи укусы для человека?
Нельзя игнорировать кошачьи укусы и царапины. Они могут привести к серьезным инфекциям, таким как Pasteurella multocida, которые возникают, когда бактериальные организмы вида Pasteurella проникают в организм через проколы на коже. Это может привести к воспалению и нагноение подкожной клетчатки. У кошек также часто присутствуют потенциально опасные организмы fusobacterium и виды стептококков, которые могут вызывать широкий спектр инфекций, таких как тонзиллит и скарлатина, а также бактерии bartonella henselae, которые могут вызывать состояние, называемое лихорадкой от кошачьих царапин.
«Болезнь кошачьих царапин» действительно существует!
Инфекции возникают не только от укусов кошек, они также могут появиться от кошачьих царапин, вызывая инфекцию, известную как болезнь кошачьих царапин. Примерно 40% кошек инфицированы бактериями Bartonella henselae, которыми они заражаются от укусов блох и их помета. Когда кошка царапает человека, B. henselae может попасть в царапину и вызвать локальную кожную инфекцию, а также инфекцию, которая распространяется на лимфатические узлы, расположенные рядом с царапиной. Симптомы болезни кошачьих царапин могут включать: жар, усталость, снижение аппетита и головные боли.
К счастью, лихорадка от кошачьих царапин редко заканчивается смертельным исходом, и симптомы обычно легкие. Обычно болезнь длится от одной до двух недель, хотя, в некоторых случаях, известно, что это может занять до восьми недель. Симптомы обычно проходят самостоятельно, но людям с заболеваниями может потребоваться медицинская помощь.
Укусы кошек более подвержены заражению, чем укусы собак
Хотя укусы кошек случаются реже, чем укусы собак, но царапины – не редкость. И те ранки, которые нанесены кошками в пять раз чаще вызывают заражение, воспаление и нагноение ран, чем укусы собак. Это происходит по двум причинам.
- Во-первых, кошачьи зубы тонкие и острые, поэтому они проникают в ткани, оболочки сухожилий и суставы человеческого организма гораздо глубже, чем зубы собаки, которые обычно более тупые и широкие. С укусами они заносят в рану инфекцию.
- Во-вторых, кошки, как правило, дышат через нос. Это означает, что их рты большую часть времени закрыты, что позволяет большему количеству бактерий скапливаться во рту, и они более опасны для человека.
У кошек во рту более 200 штаммов бактерий
Говоря о кошачьей пасти, в ней существует более 200 штаммов бактерий, которые могут скрываться во рту вашего любимого пушистого животного из семейства кошачьих, а это означает, что есть сотни различных инфекций, которыми вы можете заразиться, если ваша кошка вас укусит (хотя самые распространенные бактерии вызывает инфицирование укусов кошек, называется Pasteurella multocida).
Укусы кошек могут привести к серьезным инфекциям
Исследование [1] показало, что каждый третий пациент, обратившийся за медицинской помощью из-за укуса кошки, должен быть госпитализирован, а 66 % госпитализированных пациентов потребовалось хирургическое вмешательство. Укусы кошек обычно происходят на пальцах, кистях и запястьях пациентов, которые содержат нежные сухожилия, связки и ткани. Инфекции в этих маленьких, сложных пространствах могут вызвать серьезные осложнения, если их не лечить на ранней стадии и достаточно агрессивно.
Чем раньше вы обратитесь за медицинской помощью, тем лучше
Поскольку укусы кошек могут быстро загноиться, и эти инфекции могут быстро распространяться на весь организм, необходимо немедленно обработать рану антисептиком, если травма легкая или обратиться за медицинской помощью.
Большинство пациентов, перенесших укус кошки, начинают профилактическое лечение пероральными антибиотиками (до появления признаков инфекции), чтобы предотвратить необходимость госпитализации или хирургического вмешательства. Обязательно консультируйтесь с вашим лечащим врачом перед приемом любых антибактериальных препаратов.
Также важно следить за тем, чтобы ваша прививка от столбняка была актуальной каждый раз, когда вы пережили укус животного или другую открытую рану на коже. Многочисленные исследования показали, что чем раньше пациенты с травмами, нанесенными кошкой, получат надлежащий уход за ранами и антибиотики, тем лучше будет их исход.
Что делать, если вас укусила кошка?
Будьте спокойны и определитесь, можете ли вы помочь себе самостоятельно. При неглубоких укусах домашнего питомца, который прошел иммунизацию и находится в хорошем состоянии:
- Промойте рану водой с мылом под давлением из-под крана не менее 5 минут. Не трите кожу, так как это может повредить ткань. Нанесите антисептический лосьон или крем.
- Следите за признаками инфекции. К ним относятся жар, сильное покраснение или боль, отек, утечка жидкости, или красные полосы от укуса. Немедленно позвоните лечащему врачу, если это произойдет.
При более глубоких укусах или колотых ранах любого животного или при укусе неизвестного животного [2]:
- Если укус или царапина кровоточат, надавите на них чистой повязкой или полотенцем, чтобы остановить кровотечение. Промойте рану водой с мылом под давлением из-под крана не менее 5 минут. Не трите кожу, так как это может повредить ткань.
- Просушите рану и накройте стерильной повязкой. Не используйте ленту или пластыри-бабочки, чтобы закрыть рану. Это может задержать вредные бактерии в ране.
- Позвоните врачу, чтобы решить, нужно ли дополнительное лечение. Это может включать антибиотики, ревакцинацию против столбняка, вакцину от бешенства или заживление раны наложением швов. Это очень важно при укусах лица или при укусах, вызывающих более глубокие колотые раны кожи. Важно сообщать лечащему врачу обо всех укусах кошек, особенно в области рук и запястий. Известно, что эти травмы часто вызывают инфекцию.
- Обратитесь к лечащему врачу, если у вас возникнут симптомы недомогания после укуса животного. Эти симптомы могут включать жар, головную боль, плохое самочувствие, потерю аппетита или увеличение лимфатических узлов.
Как предотвратить укусы кошек и лихорадку от кошачьих царапин?
- Никогда не предлагайте свою руку в качестве игрушки для кошки, и вы всегда должны давать ей различные стимулирующие игрушки, чтобы она могла с ними поиграть.
- Никогда не оставляйте кошек наедине с маленькими детьми и избегайте гладить или кормить незнакомых кошек.
- Если ваша кошка проявляет признаки агрессии, вызванной ласками, узнайте, какие могут быть триггеры. Вы также можете принять меры, чтобы предотвратить развитие бартонеллеза у вашей кошки, регулярно обрабатывая ее от блох и клещей.
Автор: Алена Парецкая, врач-иммунолог, педиатр
Литература:
1. Stevens DL, Bisno AL, Chambers HF, et al. Practice guidelines for the diagnosis and management of skin and soft tissue infections: 2014 update by the infectious diseases society of America. Clin Infect Dis 2014; 59:147.
2. Aziz H, Rhee P, Pandit V, et al. The current concepts in management of animal (dog, cat, snake, scorpion) and human bite wounds. J Trauma Acute Care Surg 2015; 78:641.
Введите e-mail, чтобы подписаться на нашу рассылку
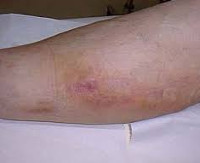
Постинъекционный флебит – это воспаление венозной стенки, возникающее как осложнение инъекционного введения препаратов. Патология характеризуется болезненной локальной реакцией с гиперемией, отечностью, утолщением пораженного сосуда, создает опасность инфицирования, эмболии легочной артерии и других осложнений. Заболевание выявляют на основании клинического обследования, подтвержденного методами лабораторно-инструментальной диагностики (анализом крови на D-димер, УЗДС вен и флебографией). Лечебная программа включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные техники).
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы постинъекционного флебита
- Осложнения
- Диагностика
- Лечение постъинъекционного флебита
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Флебит является распространенным локальным осложнением инфузионной терапии, осуществляемой с использованием внутривенных катетеров. По различным оценкам, частота патологии у пациентов стационаров колеблется от 2,3 до 67%. Существенное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. По причине инфузий развивается 70–80% тромботических состояний в венах верхней конечности. Патология встречается у 5,8% потребителей инъекционных наркотиков, составляя 25% всех сосудистых осложнений. Распространенность тромбофлебитов увеличивается с возрастом – половина случаев приходится на людей старше 60 лет. Женщины страдают вдвое чаще мужчин.

Причины
Возникновение постинъекционного флебита обусловлено внутривенными манипуляциями, инициирующими эндотелиальное повреждение. Воспалительный процесс с поражением поверхностных или глубоких вен запускается под влиянием нескольких причин:
- Механические. Движение постороннего предмета (иглы, катетера) становится источником трения и повреждает эндотелий сосуда. Особенно часто это происходит при использовании широких инъекционных игл, некачественной их фиксации (проксимальной, дистальной), введении рядом с венозными клапанами или суставами. Риск флебита увеличивают повторная катетеризация, частые инъекции (25–30 раз в неделю), длительное нахождение канюли (2 суток и более).
- Химические. На частоту развития патологии существенное влияние оказывают pH (менее 5,0) и осмолярность (более 450 мОсмоль/л) вводимых веществ. Повышенный риск наблюдается при вливании антибиотиков (бета-лактамов, ванкомицина, амфотерицина B), гипертонических растворов (глюкозы, кальция хлорида), химиопрепаратов. Повреждающее действие оказывают бензодиазепины, барбитураты, вазопрессорные амины и другие медикаменты.
- Инфекционные. Хотя воспаление обычно носит асептический характер, нарушение правил и техники инъекционного введения лекарств способствует проникновению инфекционных агентов, поддерживающих и усугубляющих его течение. Отмечено, что катетеры из поливинилхлорида и полиэтилена более подвержены контаминации условно-патогенной микрофлорой (стафилококками, дрожжеподобными грибами).
В дополнение к перечисленному, высокая заболеваемость флебитом связана с постановкой и обслуживанием венозных систем слабо подготовленным персоналом. К патологическим изменениям приводят инвазивные лечебно-диагностические процедуры, проводимые с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства). Отдельной причиной тромбофлебита выступает внутривенное ведение наркотических веществ.
В число факторов риска постинъекционного осложнения входят пожилой возраст, тромботические состояния в анамнезе, курение. Флебит возникает на фоне приема гормональных контрацептивов, при дефектах коагуляции, онкологических процессах и другой патологии (ожирении, сахарном диабете, ВИЧ-инфекции).
Патогенез
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозным стазом, усилением коагуляции), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и вводимые растворы раздражают чувствительные нервные окончания в венозной стенке, провоцируя длительный сосудистый спазм.
Инициирующая травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), который приводит к немедленной адгезии тромбоцитов в очаге повреждения. Дальнейшая агрегация кровяных пластинок опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется сначала небольшой кровяной сгусток, направленный на устранение повреждения. Но при высоком риске тромбозов он увеличивается в размерах, приводя к гемодинамическим нарушениям.
Классификация
Постинъекционный флебит относится к ятрогенным заболеваниям. Это вторичное состояние, возникающее в ранее неизмененных венах поверхностного или глубокого русла. Учитывая локализацию воспалительного процесса в сосудистой стенке, клиническая флебология различает несколько форм патологии:
- Эндофлебит. Развивается при поражении внутреннего слоя вены (интимы). Это наиболее частый вариант воспаления, ассоциированного с инъекционным введением лекарств или эндоваскулярными вмешательствами.
- Перифлебит. Проникновение инфузионных растворов в паравазальную клетчатку ведет к химическому повреждению и воспалению наружной оболочки сосуда. Обычно возникает при введении раздражающих лекарств, наркотиков.
- Панфлебит. Наиболее тяжелая разновидность патологического процесса. Характеризуется вовлечением всех слоев венозной стенки, часто осложняет течение эндо- или перифлебита.
Исходя из этиологии, различают механический, химический, инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдается поражение кистевой, кубитальной зоны, а у лиц, страдающих внутривенной формой наркомании, обычно выявляют поверхностный тромбофлебит нижних конечностей.
Симптомы постинъекционного флебита
Клиническая картина флебита кисти и локтевой ямки развивается непосредственно после введения медикаментов, сопровождаясь достаточно типичной симптоматикой. Повреждение сосудистой стенки и проникновение лекарственного вещества в мягкие ткани проявляется резкой болезненностью в месте инъекции, которая распространятся по ходу вены и ограничивает двигательную функцию конечности. Общее самочувствие практически не нарушено, иногда бывает субфебрильная лихорадка.
В проекции воспаленного сосуда наблюдаются полоса гиперемии с локальным повышением температуры, увеличиваются регионарные лимфоузлы. О тромбировании свидетельствует плотный болезненный шнуровидный тяж, выявляемый при пальпации. Острый период продолжается в течение 3 недель с момента появления клинических признаков, длительность подострого тромбофлебита составляет от 21 суток до месяца. Постоянная травматизация сосуда у инъекционных наркоманов становится причиной рецидивирующего тромбофлебита и облитерации венозного просвета. Тогда в местах введения психоактивных веществ определяется плотный спаянный с тканями линейный инфильтрат, кожа над которым утолщается, становится пигментированной и синюшной.
Тромбофлебит подключичной вены развивается постепенно, на протяжении 1–2 недель. Он начинается у пациентов еще в стационаре, но с учетом интенсивной терапии, проводимой по поводу основного заболевания, часто носит латентный характер. Во время осмотра заметны отек мягких тканей и расширение подкожных вен, распространяющиеся на всю верхнюю конечность. Болевой синдром варьируется от незначительного, усиливающегося при движениях, до интенсивного. Воспаление глубоких сосудистых сегментов протекает по типу пристеночного флеботромбоза.
Осложнения
Осложнения постинъекционного флебита в поверхностном русле достаточно редки. У ослабленных лиц заболевание принимает гнойный характер с абсцедированием и септическим состоянием. Хронический процесс при длительном анамнезе внутривенной наркомании сопровождается глубокими и длительно не заживающими трофическими язвами, склонными к инфицированию и кровотечению. Катетер-ассоциированные флеботромбозы центральных вен осложняются потерей доступа, невозможностью дальнейшей инфузии медикаментов, посттромбофлебитическим синдромом (до 13% пациентов). 5–8% случаев сопряжено с развитием клинически выраженных вариантов ТЭЛА, у 36% пациентов осложнение протекает субклинически.
Диагностика
Выявление поверхностного постинъекционного флебита обычно не вызывает затруднений и осуществляется при врачебном обследовании без необходимости в дополнительных тестах. Инфузионный флеботромбоз, наряду с оценкой клинических данных, нуждается в лабораторно-инструментальном подтверждении с помощью следующих методов:
- Анализ крови на уровеньD-димера. Исследование полезно при низком или среднем клиническом риске тромбоза для уточнения коагуляционных изменений. Однако D-димер не позволяет отличить патологический процесс в поверхностных и глубоких сегментах. Обладая высокой чувствительностью, тест имеет низкую специфичность, поэтому в ряде случаев может давать ложные результаты.
- Ультразвуковое ангиосканирование вен. Рекомендуется для подтверждения диагноза и исключения флеботромбоза. УЗДС позволяет оценить состояние внутренней стенки сосуда и характер венозной гемодинамики. Методика имеет много преимуществ, включая хорошую чувствительность и специфичность, низкий риск из-за отсутствия лучевой нагрузки или воздействия контрастных веществ, высокую доступность.
- Контрастная флебография пораженных зон. В случаях, когда ультрасонография дает отрицательный результат при высокой вероятности патологии, в качестве «золотого стандарта» могут использовать контрастную флебографию. Исследование показано при воспалении глубоких вен, ассоциировано с рентгеновским облучением и введением контраста.
В диагностически сложных случаях для улучшения визуализации используют компьютерную или магнитно-резонансную ангиографию. Пациенты с тромбофлебитом нуждаются в помощи специалиста-флеболога. Дифференциальная диагностика постинфузионных тромбофлебитов осуществляется с лимфангоитами, панникулитом, целлюлитом, узловой эритемой.
Лечение постъинъекционного флебита
Лечебная тактика определяется характером процесса, его распространенностью и тяжестью, остротой симптоматики, наличием осложнений и сопутствующих состояний. Легкому поверхностному флебиту свойственно самостоятельное исчезновение после извлечения канюли. В остальных случаях необходимо активное лечение:
- Общие мероприятия. Начальные действия при любом флебите заключаются в прекращении инфузии и удалении катетера (или его замене новым, если пациент гемодинамически нестабилен). Пораженной конечности рекомендуют придать возвышенное положение с целью улучшения оттока крови и уменьшения воспалительной реакции. К воспаленному участку прикладывают холод.
- Медикаментозная коррекция. Направлена на предупреждение распространения процесса на глубокие сегменты, ослабление воспаления, улучшение кровотока и купирование болевого синдрома. Используют антикоагулянты, нестероидные противовоспалительные средства, ангиопротекторы. На пораженную область накладывают повязки с гепариновой мазью и НПВС, после стихания острых явлений – согревающие компрессы.
- Хирургические методы. Оперативное лечение необходимо при гнойном тромбофлебите. Оно включает флебэктомию, некрэктомию, постановку дренажа и наложение первичных швов на рану (параллельно с антибиотикотерапией). Эндоваскулярные технологии (тромбэктомия, селективный тромболизис, установка кава-фильтра) находят применение в ситуациях с флеботромбозами.
В комплексной коррекции постинъекционного флебита используют физиотерапевтические методы – электрофорез с трипсин-гепариновым комплексом, гальванизацию, свето- и лазеротерапию. Пациентам рекомендуют придерживаться активного режима, что позволит избежать венозного застоя.
Прогноз и профилактика
Поверхностный постинъекционный тромбофлебит успешно разрешается после удаления внутривенных систем. Опасность катетер-ассоциированных флеботромбозов заключается в риске легочной эмболии и прочих неблагоприятных последствий. Но своевременность и полнота терапии делают прогноз благоприятным для большинства пациентов. Профилактические рекомендации включают правильный выбор, соблюдение техники установки и обслуживания катетеров, коррекцию факторов риска. Использовать системные антикоагулянты с превентивной целью не рекомендуют, если нет других показаний для их назначения. Снизить вероятность тромботической окклюзии можно путем промывания катетеров гепарином.

Пищевое отравление – это патологическое состояние, возникающее в результате употребления некачественных, испорченных продуктов, обсемененных патогенными микроорганизмами и продуктами их жизнедеятельности. Заболевание не заразно, а значит не передается от одного человека к другому.
Чаще всего отравление вызывают бактерии группы кишечной палочки, клостридий, стафилококков и сальмонелл.
Причины
Чаще всего причинами появления пищевого отравления являются:
Грязные продукты или пища, обработанная зараженной водой.
Несоблюдение личной гигиены.
Неправильное хранение продуктов или недостаточная термическая обработка.
Употребление ядовитых растений (белена, волчьи ягоды) или грибов (поганки, мухоморы).
Основные симптомы отравления
При поступлении в организм отравленной пищи, токсины попадают в кишечник, а оттуда через слизистую оболочку проникают в системный кровоток, вызывая клинические проявления. При пищевом отравлении отмечаются следующие симптомы:
Диспепсический синдром (тошнота, рвота, диарея).
Слабость, недомогание, снижение работоспособности.
Бледность кожных покровов.
Учащение пульса и дыхательных движений.
Снижение артериального давления.
Болевые ощущения в области живота.
Повышенная температура тела.
В тяжелых случаях возможно развитие зрительных нарушений, появление галлюцинаций и нарушения сознания (ступор, сопор, коматозное состояние). Если в такой ситуации не оказать больному экстренную помощь, возможен летальный исход.
Особенности пищевого отравления в детском возрасте
Симптомы отравления у детей такие же, как и у взрослых людей. Однако следует учитывать то, что у малышей быстрее развивается обезвоживание организма при диарее и рвоте, а значит риск фатальных последствий больше.
Пациенты до 3 лет лечатся исключительно в стационаре под строгим надзором педиатра, гастроэнтеролога и инфекциониста.
Первая помощь при отравлении
Оказание экстренной помощи при пищевом отравлении – крайне важное мероприятие. Таким образом вы быстрее справитесь с заболеванием и избежите осложнений.
Очищение желудка. Для этого необходимо выпить теплый, слабый раствор соды или марганцовки в объеме 500 мл, а после этого вызвать рвоту. Процедуру следует повторять до чистых промывных вод.
Прием сорбентов (активированный уголь, Фильтрум) и обволакивающих препаратов (Альмагель).
Обильное питье (чистая вода, теплый чай, фруктовые отвары).
Покой. Больному необходимо придать удобное положение в постели и обеспечить максимальный комфорт.
В течение первых суток болезни следует воздержаться от приема пищи. Разрешено только питье. Начиная со второго дня можно начинать кормление пациента овощными супами и некрепкими бульонами. При стихании симптомов рацион следует расширять, исключая из меню жирные, копченые и соленые блюда. Также противопоказаны газированные напитки и кофе.
Нужно ли обращаться к доктору
При возникновении любого заболевания, в том числе и любого отравления, рекомендуется вызвать врача, а не заниматься самолечением. Обращение к специалисту строго обязательно в следующих случаях:
Лихорадка более 3 дней.
Стул с примесью крови.
Диарея более 10 суток.
Период беременности и лактации.
Лечение
Лечение пищевого отравления должно быть комплексным. Для этого необходимо соблюдать строгую диету и принимать необходимые лекарственные средства. Также можно обратиться к народным методам.
Активированные уголь (снимает симптомы интоксикации, избавляет от тошноты).
Энтеросгель (адсорбирует токсичные вещества и способствует их выведению из организма).
Регидрог (препарат для приготовления водно-солевого раствора, необходимого для борьбы с обезвоживанием).
Линекс (нормализует работу микрофлоры кишечника).
В тяжелых случаях возможен прием антибактериальных препаратов, однако они должны быть назначены специалистом.
Народные средства также с успехом используются для лечения пищевых отравлений. Чаще всего применяют отвар укропа с медом, полыни, корней алтея, тысячелистника, настойку корицы и имбирный чай.
Диета предполагает голодание в первый день заболевания. Затем следует постепенно вводить в рацион овсяную кашу на воде, отварные, протертые овощи, некрепкие рыбные и мясные бульоны, сухари, нежирное мясо. Из напитков разрешены компоты из сухофруктов, травяные чаи, кисели, морсы, кипяченая вода.
До полного выздоровления из питания следует исключить соленья, пряности, жирные и жаренные блюда, грибы, сладости и различные соусы.
Профилактика
Любое заболевание гораздо проще предотвратить, чем его лечить и избавлять от последствий. Поэтому, чтобы уберечь себя и близких от отравления, придерживайтесь следующих рекомендаций.
Правило №1. Тщательное мытье рук, посуды и продуктов питания перед приготовлением и приемом пищи
Правило №2. Поддержание чистоты на кухне.
Правило №3. Соблюдение правил товарного соседства продуктов в холодильнике.
Правило №4. Тщательная термическая обработка мяса и рыбы.
Правило №5. Проверка сроков годности при покупке продуктов и перед их употреблением.
Правило №6. Избегание «уличной еды», ведь вы не знаете в каких условиях она приготовлена и были ли соблюдены санитарные нормы.
Эти советы соблюдать просто и большинство людей делает это не задумываясь. Берегите свое здоровье и следите за тем, что вы едите!
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Читайте также:

