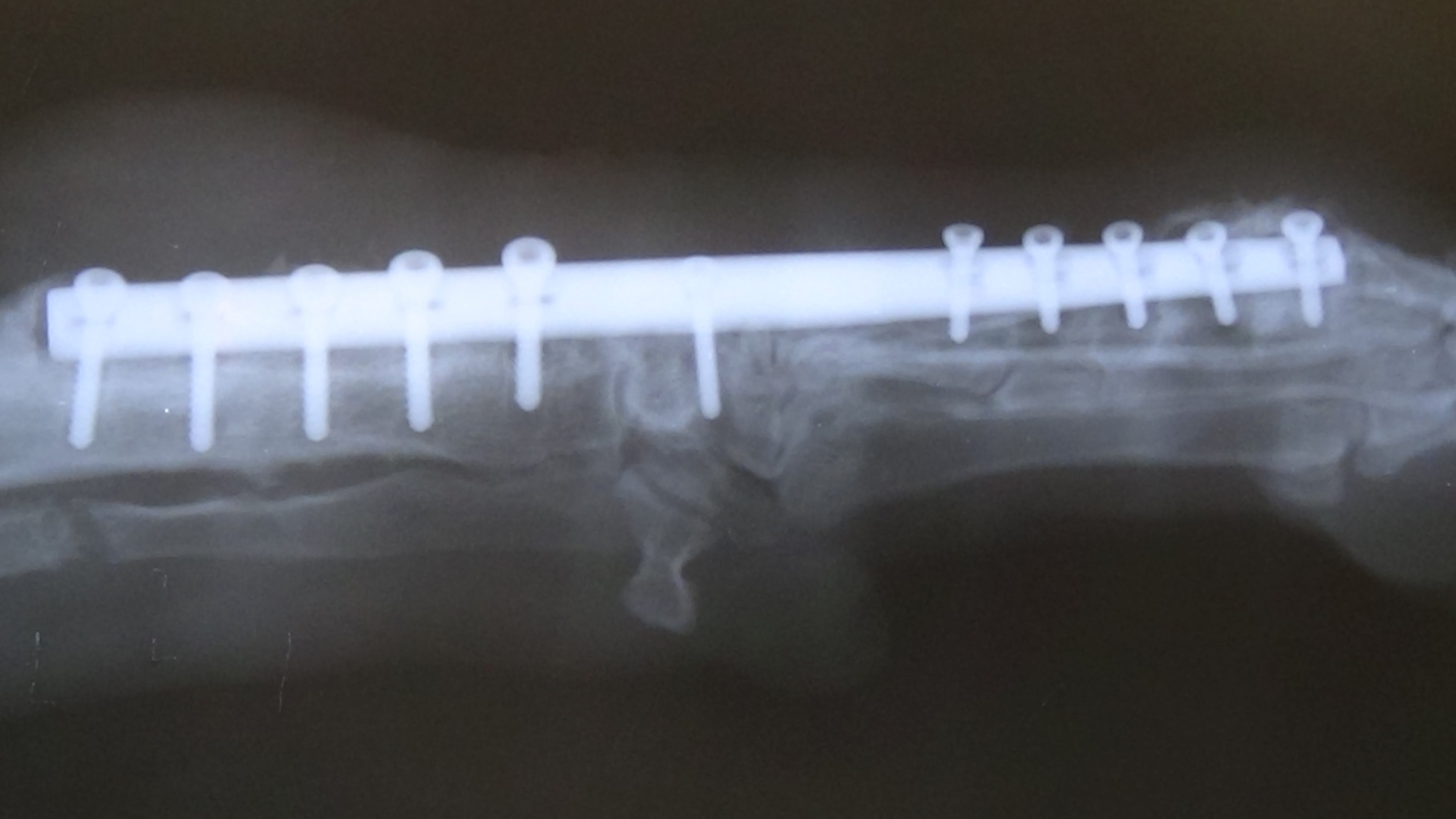
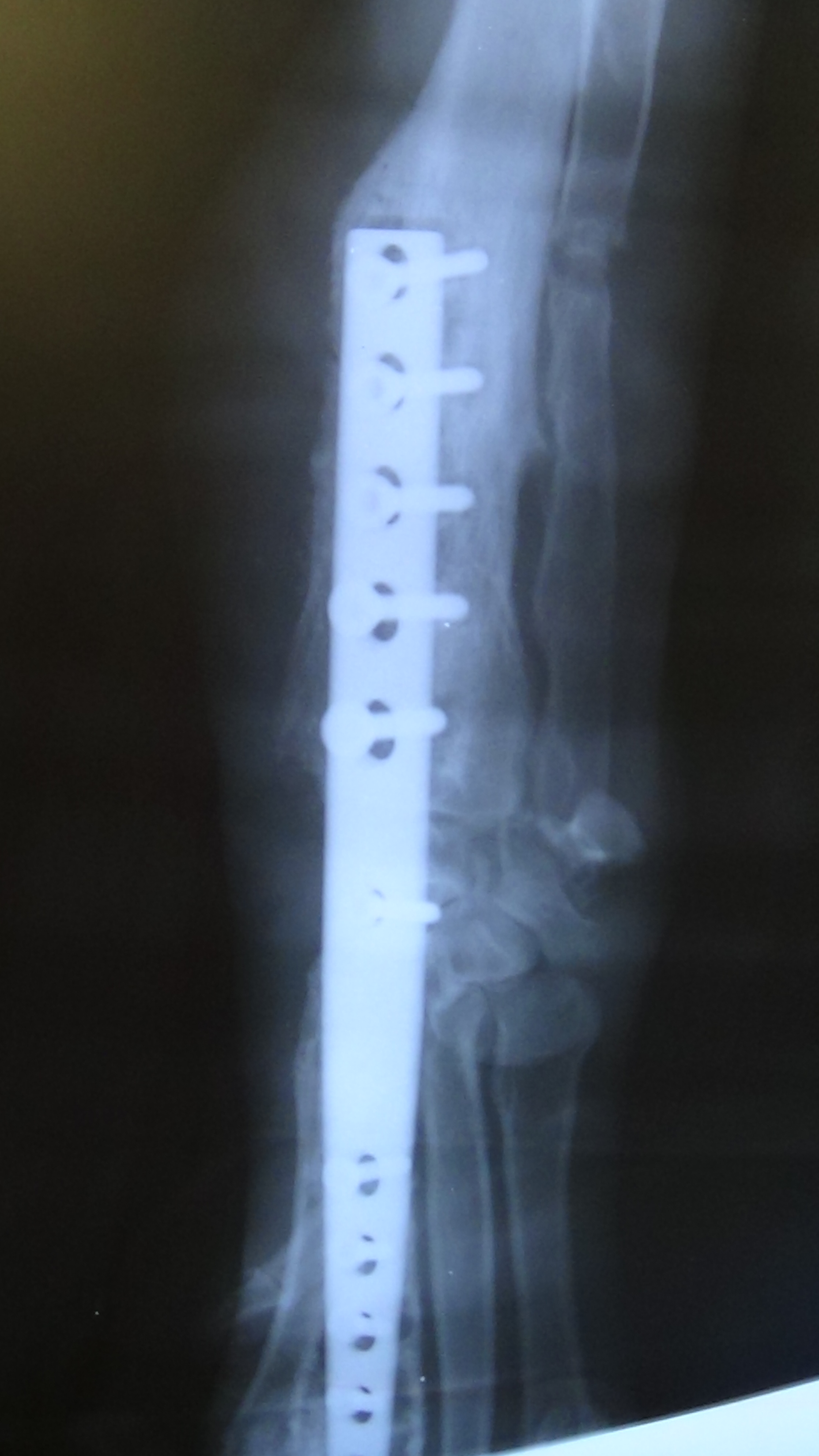
Как исправить вывернутые локти у собаки
Опубликовано: 26.04.2024
Что такое размет у собак?
На латыни косолапость собак или размёт носит определение - congenital talipes equinovarus . "Congenital" - переводится как "врожденный". Действительно косолапость или размет является генетически предопределенной деформацией. Размет больше связан с костью ноги, чем с самой ногой.
Любой владелец должен понимать, что косолапость вредит любой собаке: и шоу-собаке, и рабочей, и собаке "для себя", и собаке-спортсмену. Косолапость вносит дискомфорт в жизнь пса. Ведь любой недостаток организма сказывается на всём процессе жизнедеятельности особи. Косолапость привносит в жизнь собаки не только саму косолапость, но и психические, и физические деформации.
Причины возникновения размёта у собак.
Чаще всего - выращивание подсосных щенков в очень тесном загоне а затем - неправильное выращивание молодняка: недокорм (перекорм) животными белками, недостаток (избыток) в рационе минеральных веществ, отсутствие достаточного выгула и нагрузок (перенапряжение) и перегрузка связок и мышц растущей собаки. Т.е. навредить могут все крайности. Нередки случаи наследственной предрасположенности к размету и другим дефектам суставов из-за унаследованной аномалии строения связочного аппарата.
Из-за генетического кода передние лапы собаки растут с нарушениями и бедренная структура выталкивает лапы собаки наружу или внутрь. Также необходимо обращать внимание на питательность рациона щенков - это тоже может стать причиной размета.
В достаточно серьезных случаях, деформация стопы лап собаки может привести к проблемам с межпозвонковыми дисками позвоночника - истирание, возникновение грыж из-за неправильнораспределенной нагрузки или к артриту.
Что делать, если у Вашей собаки размёт?
Зависит от причины. Надо разбираться. Что касается минеральных добавок - то их нужно давать не только в определенном возрасте, но и в точно высчитанном количестве и только специально предназначенные для собак. Количество и состав препарата следует подобрать в зависимости от типа кормления ("традиционное кормление" или готовые промышленные корма) и от возраста. С физическими нагрузками тоже требуется осторожность, особенно, если размет (т.е. слабый разболтанный сустав) уже заметен.
Размет можно исправить, но нужно придерживаться определённых правил: Во-первых не перекармливать щенка, чтобы не увеличивать нагрузку на и без того слабые связки. Во-вторых, очень дозированно выхаживать щенка без резких прыжков, лучше, если выхаживание будет происходить, когда пясти забинтованы эластичным бинтом (очень аккуратно, чтобы не перетянуть).Что касается кормления, то переизбыток минералов порой намного хуже, нежели недостаток. Поэтому, хорошо сбалансированный корм, соответствующий возрасту - лучше всего. Если такая методика (абсолютно не сложная) не поможет, то далее можно уже говорить о введении в рацион минеральных добавок, но под строгим наблюдением ветеринарного врача.
Возникнуть он может как у щенков, так и во взрослом состоянии. Причин масса, но основная - слабость опорно-связочного аппарата, врожденная или приобретенная - к примеру, от недостатка кальция, фосфора и витамина D.
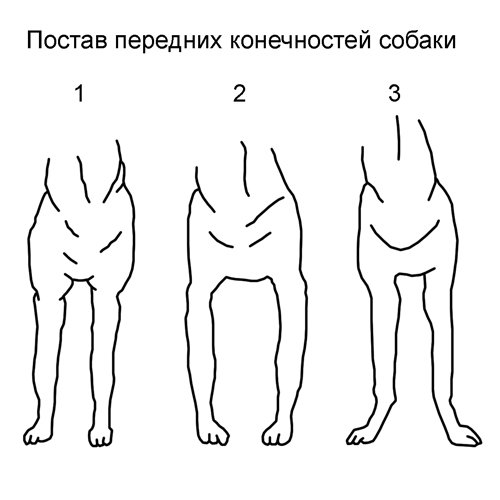
1-нормальный постав
2-косолапость
3-размет
Ещё причины, которые могут привести к размету у собак:
1. скользкие полы
2. щенок не получает достаточного моциона
3. очень крепкий и тяжелый костяк и перекорм одновременно (либо по отдельности)
3. быстрый рост щенка и смена зубов одновременно
4. щенок не получает достаточно движений
Профилактика и лечение размета у взрослой собаки или щенка.
Профилактика и лечение включают в себя устранение вышеуказанных факторов.
Полы следует застелить ковролином или положить ДСП или доски, чтобы неокрепшие лапы щенка не расползались, щенок должен крепко и уверенно стоять на ногах. Если такой возможности нет, то со щенком следует минимум 2 часа в день гулять по жесткой или вязкой поверхности: песок, мелкий щебень, зимой по не очень глубокому снегу. Следует давать щенку умеренные физические нагрузки, чтобы укрепить мускулатуру, поддерживающую связки. Не перекармливать щенков, у щенка должны легко прощупываться ребра, но в расслабленом состоянии их видно быть не должно, для очень тяжелых и сырых собак допускается, чтобы просматривались 2-3 последних ребра.
Если у собаки узкая и мелкая грудная клетка, и размет связан не со связками, а с неправильным положением передних конечностей и сближенными локтями - размет можно исправить лишь частично и не ранее 8-9 мес. С этого возраста необходимо давать собаке нагрузки на грудные мышцы (лучше всего плавание, хотьба в натяжку, перетаскивание тяжестей на шлее в гору, бег по лестнице вверх, желательно в натяжку).
Выводы.
Если обобщить данные и взять достаточно средний и не запущенный случай размета у щенка или взрослой собаки, то можно отнестись к косолапости серьезно, но без особой паники. Если доверять American Kennels Club, а ведь им точно можно доверять, то собачью косолапость можно рассматривать так же, как и косолапость у человека. Мы ведь не так сильно беспокоимся, если у наших домочадцев плоскостопие или что-то ещё? Однако мы понимаем, что это проблема над которой стоит поработать, чтобы избежать дискомфорта при носке обуви или проблем с осанкой, походкой.
Для тяжелых случаев может потребоваться хирургическое вмешательство.
при использовании материала
ссылка на ресурс wolcha.ru
Новость отредактировал: maugli - 7-03-2020, 07:38

Лучшая клиника города

От 23 700 рублей

У молодых родителей всегда много вопросов по поводу развития их ребенка. Мы задали самые часто встречающиеся вопросы травматологу-ортопеду «ЕвроМед клиники» Дмитрию Олеговичу Сагдееву.
— Маленького ребенка рекомендуют довольно часто показывать врачу-ортопеду: в месяц, в три месяца, в шесть месяцев, в год. С чем это связано, что именно оценивает ортопед?
— Ортопед смотрит, как развивается опорно-двигательная система ребенка в периоды его активного развития, чтобы вовремя заметить возможные отклонения в ее развитии и скорректировать их. На раннем сроке – в месяц — делаем УЗИ тазобедренных суставов, чтобы не пропустить какую-либо врожденную патологию. В три-четыре месяца УЗИ повторяем для контроля, чтобы увидеть динамику развития сустава.
По результатам ультразвукового исследования врач может заподозрить нарушения формирования и динамики развития тазобедренного сустава.
Врач ультразвуковой диагностики оценивает формирование сустав по специальной шкале (шкале Графа), и далее уже ортопед определяет, требуются ли коррекция лечебной гимнастикой, нужны ли какие-либо физиопроцедуры и т.д.
Чем раньше будут выявлены отклонения в развитии ребенка, тем эффективнее будет лечение.
Примерно в шесть месяцев ребенок начинает садиться, потом он будет вставать, пойдет, и важно знать, как у него сформирован тазобедренный сустав и, если есть нарушения, успеть исправить их до этого момента.
— При обнаружении дисплазии тазобедренного сустава обычно назначают ношение ортопедических конструкций: подушки Фрейка, шины Виленского и т. п. Выглядят они довольно пугающе, и родители боятся, что ребенку будет в них некомфортно.
— Ребенок не будет испытывать дискомфорт. У него еще нет устойчивого понимания, в каком положении должны находиться его нижние конечности поэтому конструкция ему мешать не будет.
При этом, благодаря воздействию этих конструкций ноги ребенка расположены под определенным углом, и в этом положении головка бедренной кости центрируется во впадину, она находится в правильном положении, с нее снимается всякая деформирующая нагрузка, что позволяет суставу правильно развиваться. Если же этого не сделать, то на головку бедренной кости будет оказываться постоянная деформирующая нагрузка, что в конечном итоге повлечет за собой подвывих и вывих бедра. Это будет уже тяжелая степень дисплазии тазобедренного сустава.
— Помимо дисплазии, на УЗИ всегда смотрят формирование ядер окостенения в тазобедренном суставе. Почему нам так важно их правильное развитие?
— Головка бедра состоит из хрящевой ткани. Ядро окостенения находится внутри головки бедра и, постепенно увеличиваясь, оно как бы армирует ее изнутри и придает структуре стабильность при осевой нагрузке. При отсутствии ядра окостенения любая осевая нагрузка на бедро приводит к его деформации, вследствие чего может развиться подвывих и далее — вывих бедра. Соответственно, если ядро окостенения не развивается или развивается с задержкой, строго запрещены любые осевые нагрузки: стоять, а тем более – ходить нельзя.
— С замедленными темпами оссификации (окостенения, формирования костей) сидеть не запрещается, при условии, что нормально сформирована крыша вертлужной впадины, головка бедренной кости центрирована. Это определяется по УЗИ.
— Что влияет на формирование ядер окостенения, каким образом можно стимулировать их развитие?
— В первую очередь – активность. Поэтому мы рекомендуем заниматься с ребенком лечебной гимнастикой сразу с рождения. Маме нужно ежедневно делать с ребенком гимнастику. Причем важно, что это должна быть обычная нагрузка, так называемая статическая – когда ребенок лежит, а мама разводит его ручки и ножки. Категорически не рекомендую набирающую сейчас популярность «динамическую гимнастику» — комплекс упражнений, в котором ребенка крутят, вертят, раскачивают, вращают за руки и ноги и пр. Такие упражнения способствуют перенапряжению формирующегося мышечно-связочного аппарата ребенка, и создают высокий риск травмы: от растяжения до вывиха с разрывом связок сустава.
С 2,5 месяцев ребенку можно и даже нужно посещать бассейн. Индивидуальные занятия с тренером в воде очень полезны для развития опорно-двигательного аппарата, сердечно-сосудистой и дыхательной систем, тренировки мышц, укрепления иммунитета.
Как вспомогательная процедура полезен массаж.
Также необходим витамин Д, он стимулирует развитие костной ткани. Витамин Д рекомендуется давать практически всем детям до двух лет, а некоторым – и позже. Этот вопрос решается совместно педиатром и ортопедом, врачи подбирают дозировку препарата и длительность его приема. В нашем регионе мало солнечного света, что провоцирует дефицит витамина Д практически у всех детей, что приводит к рахиту. В Сибири у большинства детей, не принимающих витамин Д, присутствуют в той или иной степени проявления рахита.
При наличии показаний врач может назначить физиолечение: магнитотерапию, электрофорез, аппликации с полиминеральными грязевыми салфетками. Это эффективные методики, проверенные временем.
— Врачи говорят, что ребенка нельзя сажать до того, как он сядет сам, ставить, стимулировать на раннее стояние, хождение. С чем это связано?
— Это связано с тем, что у маленького ребенка опорно-двигательная система еще незрелая, и она, и центральная нервная система не готовы к активным осевым нагрузкам. Если мы начинаем ребенка активно вертикализировать, стимулировать его на то, чтобы он сидел, стоял, это может привести к деформации позвоночника, нарушению формирования суставов. На старте они должны развиваться без осевых нагрузок, так заложено природой. Системы, и, в первую очередь, – центральная нервная система, должны созреть, чтобы сигнал от мозга от, так сказать, «центрального компьютера» на периферию доходил неискаженным и ответ, от периферии к центру, тоже был адекватным. Не надо торопиться. Когда эти структуры будут готовы, ребенок сам и сядет, и поползет, и встанет.
— Какие существуют возрастные нормы, когда ребенок садится, встает?
— Определенные нормы, действительно, есть, но не надо слишком акцентировать на них свое внимание. Каждый ребенок развивается по своей индивидуальной программе, не надо подгонять всех под один стандарт. Чтобы оценить его развитие, нужно учитывать множество разных обстоятельств, начиная от особенностей течения беременности и рождения ребенка. Сроки и нормы нужны, я думаю, больше врачам, чтобы адекватно оценить, правильно ли развивается ребенок или нет, и, если есть задержка, вовремя это увидеть и помочь малышу.
Садиться дети начинают примерно в полгода, ползать – в 7-8 месяцев. Классическое развитие: ребенок сначала сел, потом пополз, потом начинает вставать, передвигаться с опорой. Потом, когда почувствовал, что готов, отрывается от опоры и делает первые самостоятельные шаги. Это происходит тогда, когда созрел опорно-двигательный аппарат, адаптировались центральная нервная система, вестибулярный аппарат. И все эти системы научились корректно работать вместе.
— Чем плохи такие приспособления, как ходунки, позволяющие ребенку «пойти» намного раньше, развлекающие его?
— Ходунки сбивают «программу» правильного взаимодействия между центральной нервной системы, вестибулярным аппаратом и опорно-двигательным аппаратом. В ходунках ребенок занимает неестественное положение, он же не делает в них полноценный шаг, а просто висит, отталкивается носочками и передвигается в пространстве. Его мозг и мышцы запоминают эту некорректную программу вертикального положения и передвижения, и впоследствии, когда ребенок пытается начать ходить уже без ходунков, у него срабатывают эти некорректные установки, включаются не те группы мышц, которые должны его удерживать в вертикальном положении, и ребенок падает. После ходунков ребенку очень сложно удерживать равновесие самостоятельно, впоследствии достаточно трудно это скорректировать.
— Еще одна проблема, связанная с тем, что ребенка начали ставить до того, как он был готов, — плоскостопие. Верно?
— Плоскостопие бывает врожденным и функциональным (приобретенным).
Если ребенка ставят слишком рано, у него может развиться неправильная установка стопы. И нередко в результате врачи ставят диагноз плоско-вальгусной деформации стоп. Эта плоско-вальгусная установка стоп обычно не патологическая. На осмотре доктор определяет, подвижная или ригидная (малоподвижная) стопа, и, если стопа подвижная, легко выводится в положение коррекции, тогда мы не говорим о деформации, это просто неправильная установка, которая корректируется лечебной гимнастикой, правильным распределением нагрузок.
Все эти установки, на которые жалуются мамы: загребание носками, кажущееся искривление конечностей, — это следствие перехода ребенка из горизонтального положения в вертикальное и приспособления его к прямохождению. Во время внутриутробного периода развития плод плотно «упакован» внутри матки: руки прижаты к телу, а ноги сложены довольно неестественным для человека образом – стопы повернуты внутрь, кости голени и бедра тоже скручены внутрь, а бедра в тазобедренных суставах, наоборот, максимально разворачиваются наружу. Когда малыш только учится стоять, неправильное положение стоп незаметно, поскольку, разворот его ножек в тазобедренных суставах и скручивание костей бедер и голеней произошло в противоположных направлениях – то есть они скомпенсировали друг друга, и стопы встают как бы прямо. Потом начинает изменяться соотношение в тазобедренном суставе – головка бедра центрируется, и это происходит немного быстрее, чем изменение ротации костей голеней. И в этот период родители замечают «косолапость» и начинают переживать. Но на самом деле, в большинстве случаев, это абсолютно нормальный этап развития, и паниковать, что ребенок как-то ходит неровно, не так ногу ставит, не нужно. Природа умна, она предусмотрела весь механизм развития нижних конечностей, и вмешиваться в этот процесс не стоит. Разумеется, если вас это беспокоит, то имеет смысл обратиться к врачу, чтобы он определил, эти изменения физиологичные или патологические. Если патология – лечим, если физиология – лечить не нужно.
Для профилактики неправильной установки стопы необходима пассивная лечебная гимнастика, выбор правильного ортопедического режима.
Маленький ребенок еще не может активно выполнять прямые пожелания родителей и заниматься гимнастикой сам, поэтому на этом этапе рекомендуется пассивное воздействие: хождение босиком по неровным поверхностям, по траве, по песку, по камешкам (разумеется, следим, чтобы ребенок не травмировался, чтобы поверхности были безопасные). По мере взросления ребенка (примерно после трех лет) переходим к активным занятиям лечебной физкультурой в игровой форме. Например, умываться бежим на пяточках, завтракать – на носочках, в спальню идем, как пингвинчик, мультики смотреть, как мишка. Старайтесь, чтобы ребенку было интересно этим заниматься, и тогда он привыкнет и с удовольствием будет выполнять упражнения сам.
Важен для правильной установки стопы и подбор обуви. Обувь должна быть легкая, с эластичной подошвой, супинатором — выложенным сводом. Если свод на подошве выложен, никаких дополнительных стелек не надо (если врач не прописал). Высота башмачка – до лодыжки (высокие берцы покупать не надо), чтобы голеностоп свободно работал, и могли правильно развиваться короткие мышцы голени – те самые, которые удерживают поперечный и продольный свод стопы.
Для ребенка, начинающего ходить, оптимально, чтобы в обуви были закрытые пяточка и носок – так защищаются пальцы ног от возможных травм, если ребенок запнется.
— Настоящее плоскостопие лечится иначе?
— Да, «настоящее» плоскостопие гимнастикой не вылечить. Если это врожденное плоскостопие, то оно лечится довольно сложно и многоэтапно. Существует множество хирургических методик, которые врач подбирает в зависимости от тяжести случая и его особенностей. Лечение начинается с этапных гипсовых повязок. Есть малоинвазивные оперативные пособия на сухожильно-связочном аппарате с последующим использованием специальных приспособлений – брейсов. Также есть различные оперативные пособия, связанные с вмешательством на суставах стопы, направленные на коррекцию соотношения костей стопы и устранением плоско-вальгусной деформации.
— Почему надо лечить плоскостопие и косолапость?
— Потому что эти нарушения ведут за собой деформацию всего скелета. Снизу вверх, как снежный ком, идут нарушения. Неправильная опора приводит к неправильной установке бедра, изменяется положение таза, страдают коленные суставы, получающие измененную нагрузку. Чтобы выровнять нагрузку на коленный сустав начинает ротироваться бедро, пытаясь вывести какое-то опорное положение. Бедро развернулось, начало вывихиваться из тазобедренного сустава. Чтобы ему не дать вывихнуться, наклонился таз. Наклонился таз – изменился угол наклона позвоночника. Соответственно, изогнулся позвоночник, чтобы голову оставить ровно. В результате: грубые нарушения походки и всего опорно-двигательного аппарата, сколиотические деформации со стороны позвоночника. Угрозы жизни эти состояния не представляют, но качество жизни у человека с ортопедическими проблемами очень сильно страдает.
— Еще один очень частый диагноз, который ставят новорожденным детям, — кривошея. Насколько это серьезная патология?
— Многим детям ставят диагноз «нейрогенная функциональная кривошея», часто ставят подвывих первого шейного позвонка (С1). Чаще всего, это функциональное нарушение, которое проходит самостоятельно при минимальном нашем вмешательстве, и оно не несет никакой угрозы здоровью ребенку.
Дети с функциональной кривошеей наблюдаются совместно неврологом и ортопедом, обычно корригирующей укладки, ортопедической подушки и мягкого фиксирующего воротничка бывает достаточно для того, чтобы эта ситуация разрешилась без всяких осложнений.
Функциональную кривошею важно отделить от врожденной мышечной кривошеи. При подозрении на последнюю в два месяца проводится УЗИ кивательных мышц шеи, что позволяет нам с большой дозой вероятности поставить правильный диагноз. Если при ультразвуковом исследовании выявлены какие-либо изменения в кивательной мышце, то мы начинаем проводить комплексное лечение, направленное на устранение кривошеи и восстановление функциональной способности кивательной мышцы. В лечение входит фиксация головы ортопедическим воротником, назначается курсами физиолечение, направленное на улучшение питания мышц и на восстановление их структуры. При безуспешном консервативном лечении, если деформация нарастает, то после года проводится оперативное лечение врожденной мышечной кривошеи.
Дополнительно
Подвывих в локтевом суставе
Очень частая травма у детей — подвывих головки лучевой кости в локтевом суставе. В локтевом суставе соединяются три кости: плечевая, локтевая и лучевая. Чтобы удерживать эти кости, существуют связки. У маленьких детей связки очень эластичные, рыхлые и легко могут соскользнуть по кости. С возрастом связки укрепляются, и подвивих уже не происходит так легко.
Эта травма случается, когда ребенка резко потянули за руку: папа покрутил, просто резко подняли ребенка за запястья (ребенка надо поднимать, поддерживая за подмышки) или даже бывает, что ведет родитель ребенка за руку, малыш поскользнулся, повис на руке – и происходит подвывих.
В момент травмы можно услышать, как щелкнул сустав. Обычно при травме ребенок испытывает кратковременную резкую боль, которая почти сразу проходит. Главным признаком травмы является то, что ребенок перестает сгибать руку в локте – дети держат травмированную руку полностью разогнутой.
Когда надо обращаться к травматологу?
Дети часто падают, ударяются, травмируются тем или иным способом. Как определить, когда можно обойтись пластырем и йодом, а когда надо ехать в травмпункт?
- Любую резаную, колотую рану надо показать доктору. Не стоит заливать рану зеленкой или йодом! Так вы добавите к порезу еще и химический ожог. Не надо прикладывать к открытой ране вату – ее волокна потом крайне сложно удалить из раны. Если место травмы сильно загрязнено – промойте чистой водой. Потом закройте рану чистой тканью (стерильным бинтом, носовым платком и пр.), наложите давящую повязку и, как можно скорее, отправляйтесь в травмпункт. Врач проведет первичную хирургическую обработку раны, тщательно очистит ее (самостоятельно вам вряд ли удастся это выполнить настолько качественно), восстановит целостность всех структур и наложит повязку.
- Если на месте травмы появился заметный отек. Это может говорить о том, что это не просто ушиб, но и перелом, вывих или разрыв связок.
- Если ребенок потерял сознание, даже кратковременно. Это может говорить о черепно-мозговой травме, которая может иметь серьезные последствия.
- Если у ребенка после травмы была рвота. Рвота, тошнота, бледность также указывают на возможность черепно-мозговой травмы.
- Если ребенок ударился головой. Последствия удара головой могут быть не заметны сразу, и при этом иметь очень серьезные последствия.
- Если ребенок ударился животом. При ударе животом возможно повреждение внутренних органов и внутреннее кровотечение.
- Если ребенок упал с высоты (со стула, стола и пр.), упал с велосипеда и т.п. Бывает, что внешне никак не проявляется, а повреждены внутренние органы.
- Если ребенок беспокоится, ведет себя необычно.
Вообще – при любом сомнении лучше перестраховаться и показаться врачу. Травмы у детей – это такой вопрос, когда лучше, как говорится, перебдеть, чем недобдеть. Не надо стесняться, бояться, что вы отвлекаете врачей Скорой помощи или врачей травмпункта по пустякам. Здоровье вашего ребенка – это самое важное!
Осторожно: батут!
Батут – очень популярное у современных детей развлечение. К сожалению, это веселье может привести к серьезным проблемам. Самые частые травмы, которые дети и подростки получают на батутах — компрессионный перелом позвоночника. В последнее время случаев компрессионного перелома позвоночников стало очень много, в том числе — и у тех, кто профессионально занимается батутным спортом.
Безопасного способа нахождения на батутах нет. Ребенок, даже не упав, может сломать позвоночник, так как во время прыжков позвоночник получает очень большие осевые нагрузки. Особенно, конечно, это опасно для детей со слабым мышечным корсетом.
Дисплазия локтевого сустава – это термин, включающий в себя несколько патологий, которые развиваются из-за неправильного развития сустава и, как следствие, неправильного распределения нагрузки в нем, развитием артрозных и дегенеративных изменений в нем. Локтевой сустав – это сложный сустав, образованный суставными поверхностями трех костей (плечевой, локтевой, лучевой), и крайне важно, чтобы эти суставные поверхности идеально подходили по форме, гармонично взаимодействуя между собой и равномерно распределяя нагрузку. Если это взаимодействие нарушается, развивается та или иная патология, названная общим термином — дисплазия.
В термин «дисплазия локтевого сустава» обычно включают следующие патологии:
- Фрагментация крючковидного отростка;
- Болезнь медиального венечного отростка или его фрагментация, часто рассматривается совместно с медиальным компартмент синдромом (болезнь внутренней части локтевого сустава);
- Неконгруентность суставных поверхностей (не подходят по форме).
КАК ОПРЕДЕЛИТЬ ЕСТЬ ЛИ У СОБАКИ ДИСПЛАЗИЯ ЛОКТЕВОГО СУСТАВА?
Дисплазия локтя является наиболее частой причиной хромоты на передние конечности у собак любого возраста. Следует понимать, что сустав развивается у собаки до года, и именно этот период определяет дальнейшую его работоспособность. Не стоит успокаивать себя тем, что у Вас еще щенок, и он слишком молодой для того, чтобы у него были серьезные проблемы с суставами. Именно в щенячьем возрасте развивается большинство патологий.
КОГДА СТОИТ ОБРАТИТЬСЯ В ВЕТЕРИНАРНУЮ КЛИНИКУ
Можно сделать полное ортопедическое рентгеновское обследование вашему щенку уже в три четыре месяца – это позволит определить развивающуюся патологию на ранней стадии и правильно начать с ней бороться, чтобы обеспечить в дальнейшем нормальное развитие локтевого сустава у собаки.
- При первых признаках хромоты у собаки или щенка;
- Если собака тяжело встает, а потом «расхаживается»;
- Собака подставляет локти под себя;
- Собака или щенок выворачивает ненормально лапу. Некоторые принимают это за особенности походки;
- Собака или щенок быстро устает и не хочет играть;
- Распухание суставов;
- Искривление конечностей.
КАК ДИАГНОСТИРОВАТЬ ДИСПЛАЗИЮ ЛОКТЕВОГО СУСТАВА У СОБАКИ ИЛИ ЩЕНКА?
В первую очередь проводится осмотр ветеринаром-ортопедом для сбора анамнеза, проведения ортопедических и неврологических тестов, определения зоны патологии. Оценивается походка (очень информативны видео хозяина, если мы говорим о перемежающей или периодической хромоте).
РЕНТГЕН
Проводится комплексное рентгеновское обследование под седацией (легкий наркоз).
Делаются снимки в специальных проекциях, которые не очень комфортны для животного с болью в суставе, под определенными углами; мы стараемся вызуализировать крайне мелкие и нежные структуры и изменения в суставе, для чего пациент должен быть полностью неподвижен; получая с первого раза качественные снимки, мы уменьшаем рентгенологическую нагрузку на пациента и персонал, а Вам и вовсе не надо присутствовать при этом; собака полностью контролируется и поддерживается во время седации (всегда наготове аппарат искусственной вентиляции легких, кислородный генератор, и самое главное – опытная, внимательная, профессиональная команда ветеринарных врачей), после завершения всех исследований вводится антидот к седативному средству и собака быстро просыпается, возвращаясь к хозяину бодрой.
КАК ЛЕЧИТЬ ДИСПЛАЗИЮ ЛОКТЕВОГО СУСТАВА У СОБАК?
Залог эффективного лечения – ранняя диагностика и точно поставленный диагноз. Молодой возраст не исключает возможно развивающейся патологии, и, если щенок захромал, следует немедленно показаться на прием в ветеринарную клинику.
ТЕРАПЕВТИЧЕСКОЕ ЛЕЧЕНИЕ
В некоторых случаях назначается терапевтическое лечение, которое заключается в приеме противовоспалительных препаратов, физиотерапия и исключение пиковых нагрузок. Обычно терапевтическое лечение назначается уже взрослому животному с незначительной степенью хромоты. Молодым животным обычно показано хирургическое вмешательство, так как нарушения в суставе у щенка с возрастом будут только прогрессировать, что приведет к значительной хромоте и снижению качества жизни животного. В молодом возрасте проводятся специальные операции, нормализующие распределение нагрузки в суставе, что останавливает развитие дисплазии локтевого сустава у собак.
ОПЕРАЦИИ ДЛЯ ЛЕЧЕНИЯ ДИСПЛАЗИИ ЛОКТЕВОГО СУСТАВА
Следует понимать, что все проблемы в локтевом суставе развиваются из-за неправильно распределенных нагрузок, когда одна часть перегружается и травмируется – развивается артрит, дисплазия сустава. Операции можно условно разделить на несколько групп:
- Лечебные. У молодого животного на ранней стадии развития дисплазии проводятся остеотомии (специальные распилы костей), которые позволяют нормализовать нагрузки в суставе, остановить дальнейшее развитие дисплазии локтевого сустава и дать возможность ему восстановиться. Эти операции проводятся в большинстве случаев до года. Следует решиться на операцию своему щенку с незначительной хромотой в молодом возрасте, чтобы дать возможность ему ходить дальше не хромая. Все лечебные операции направлены на нормализацию распределения нагрузки по суставным поверхностям, что прекращает дальнейшее его травмирование. В некоторых случаях операции проводятся и взрослому животному: удаление фрагментированного медиального короноидного отростка, удаление крючковидного отростка (удаление кусочков кости, которые не выдержали нагрузки и откололись и «болтаются» в суставе, как «камушек в ботинке».)
- Облегчающие. К облегчающим операциям относятся: PAUL (Proximal Abducting ULnar Osteotomy), артродез локтевого сустава.
ПРИМЕР ОПЕРАЦИОННОГО ЛЕЧЕНИЯ ДИСПЛАЗИИ ЛОКТЕВОГО СУСТАВА У СОБАКИ.
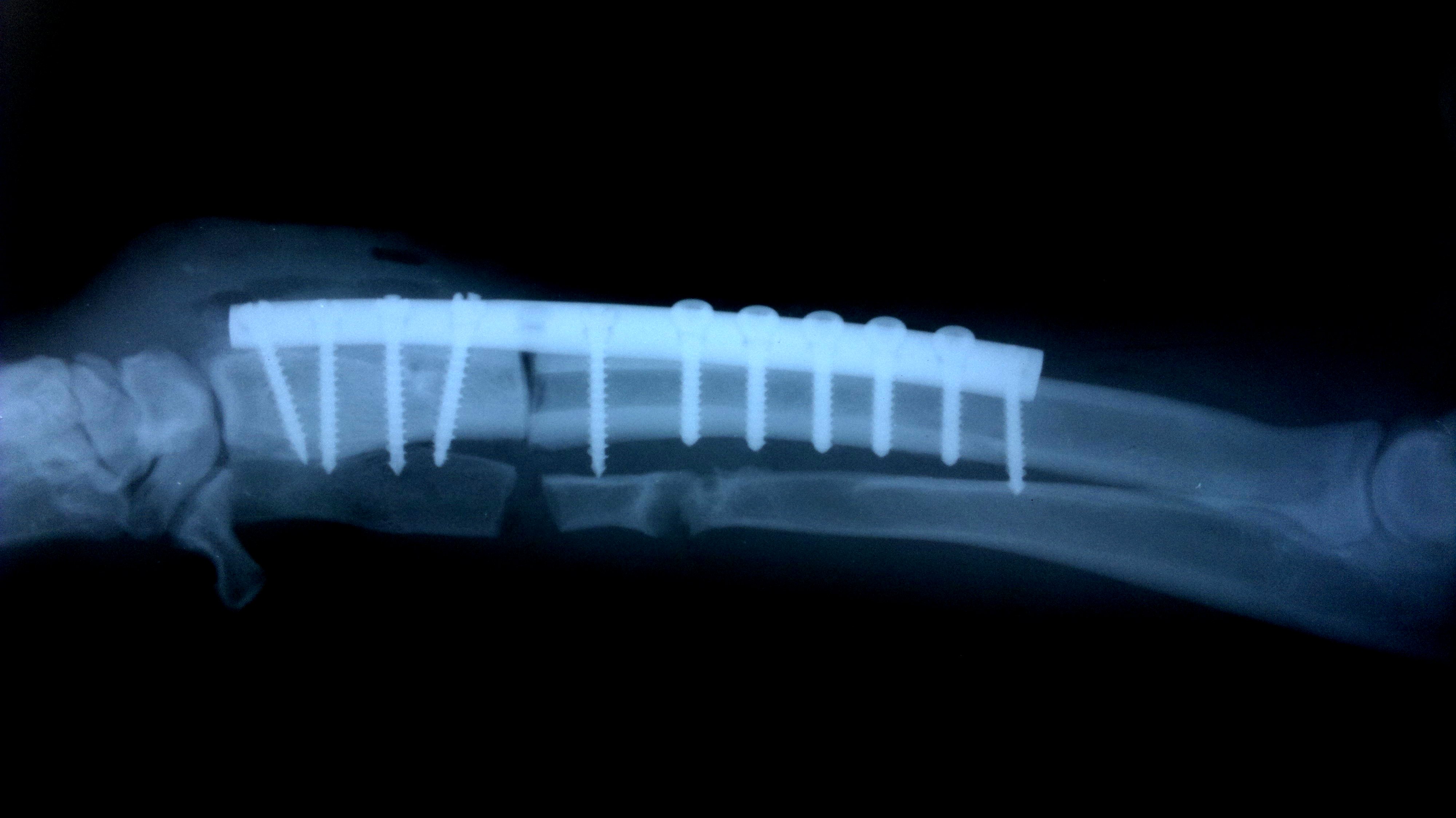
Кане-корсо 5 месяцев. Диагноз: фрагментация крючковидного отростка.
Рекомендована операция ДДОЛ.
.jpg)
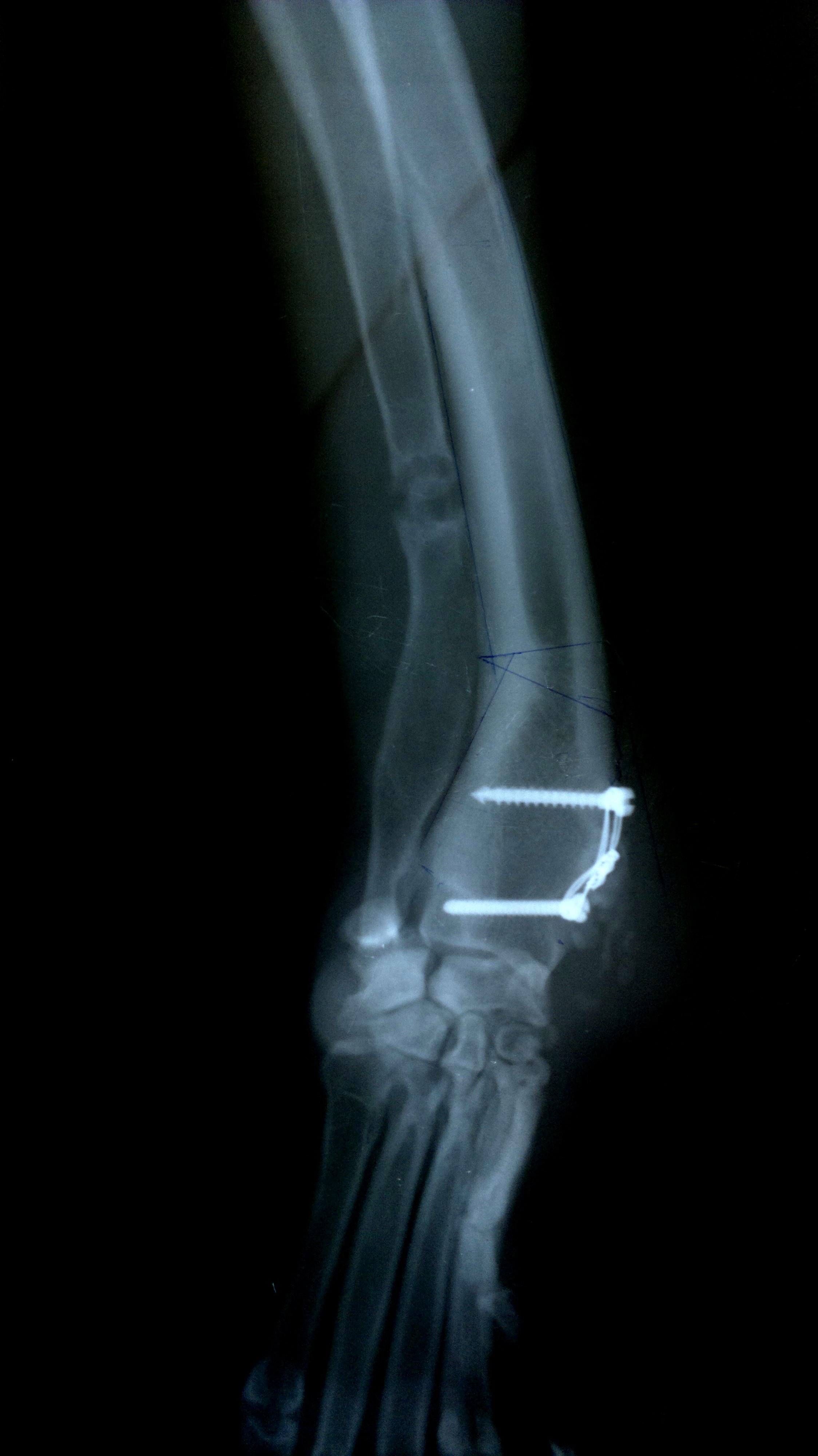
Операция ПБОЛ в возрасте 6.5 мес. Красная стрелка: зона распила;
желтая стрелка: практически лизированный крючковидный отросток.
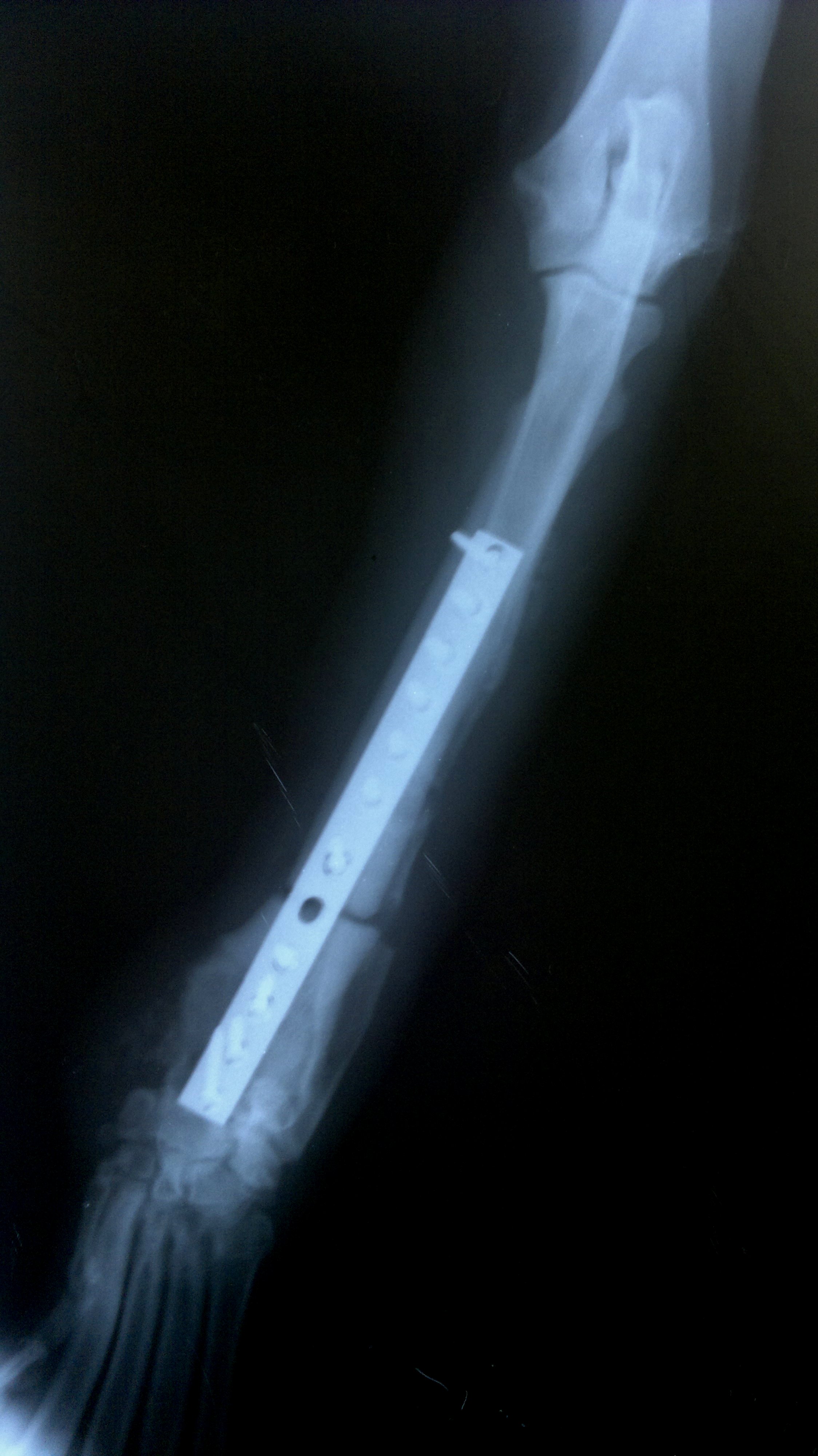
.jpg)
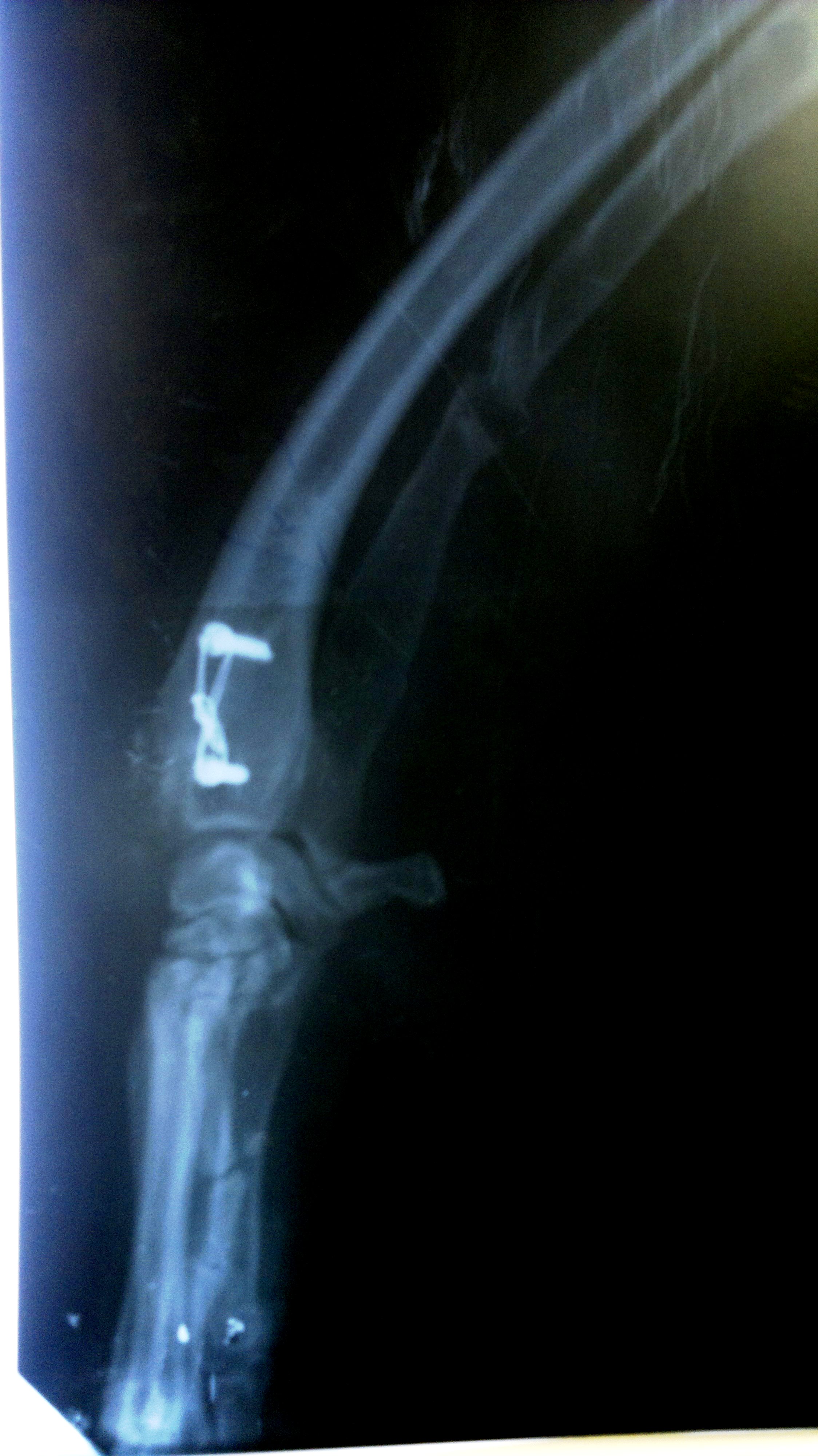
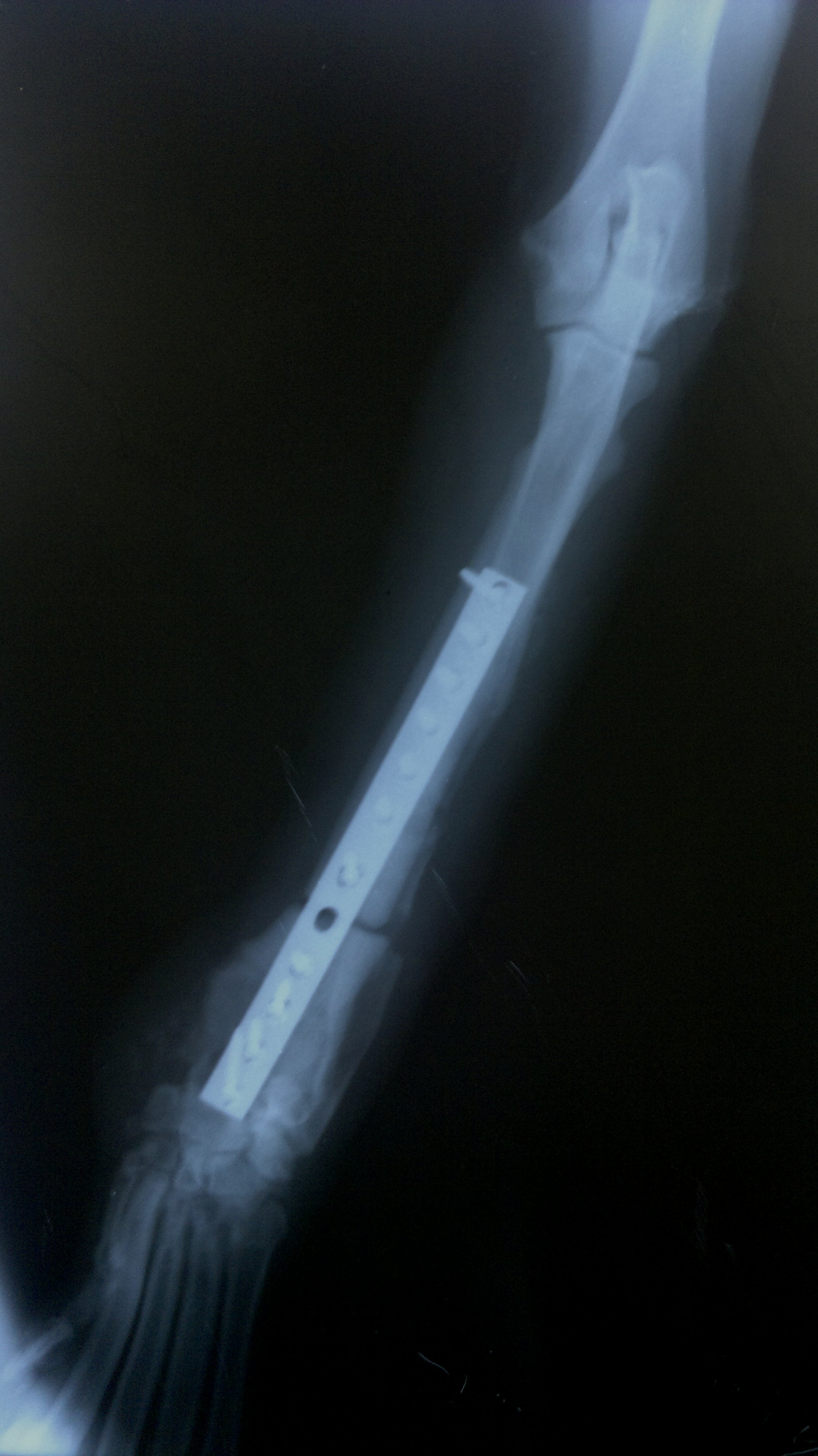
Контрольный рентгеновский снимок в возрасте 9 месяцев. Видно полное сращение крючковидного отростка и зоны распила.
.jpg)
Операция PAUL (Proximal Abducting ULnar Osteotomy) применяется у взрослых и пожилых животных с медиальным компартмент синдромом – поражение внутренней (медиальной) части локтевого сустава с полным истиранием гиалинового суставного хряща и развитием значительного артроза. При данной патологии у собаки развивается значительная хромота вплоть до полного отказа пользоваться конечностью, и часто она двусторонняя (поражаются сразу две передние конечности). Операция PAUL заключается в смещении локтевой кости и фиксации ее на специальную пластину, причем нагрузка полностью смещается на латеральную часть сустава (внешнюю), которая не поражена. После данной операции наступает значительное улучшение качества жизни животного в 80% случаев.
Артродез – это фиксация сустава в определенном положении при помощи пластины. Основная болезненность при артрозе суставов у собак наблюдается при движении сустава и взаимодействии между собой пораженных суставных конечностей. В ходе операции артродез убираются суставные поверхности, и сустав фиксируется под определенным углом, давая возможность ему срастись. После периода заживления, который длится около месяца, у собаки нет болезненности в этой области, и остается незначительная механическая хромота, обусловленная необходимостью по-другому пользоваться конечностью за счет отсутствия сустава.
Что больше подойдет Вашему питомцу можно будет сказать только после обследований. Самое главное — не затягивайте течение заболевания и вовремя обращайтесь к специалистам.
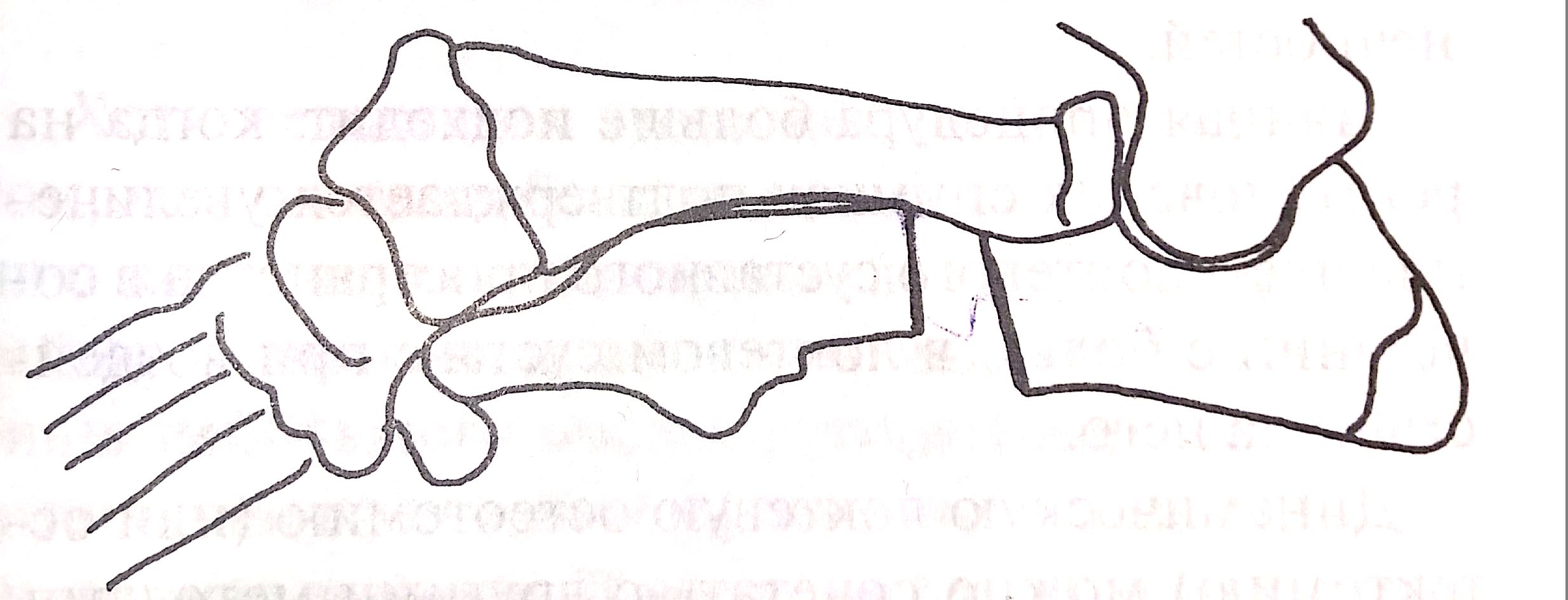
Вальгусная деформация (carpus valgus) -
это тип деформации во фронтальной плоскости,
угол которой открыт наружу (латерально).

Актуальность темы. Из всех ортопедических проблем передней конечности вальгусная деформация костей предплечья встречалась в 18 % случаев, т.е. из 50-ти собак различных пород – у 9-ти имелись те или иные признаки вальгусной деформации передней конечности. Из 9-ти собак 6 животных были из хондродистрофичных пород (такса, джек-рассел и др.), остальные три были представителями средних и крупных пород (алабай, среднеазиатская овчарка, немецкая овчарка).
Этиология. Основной причиной, которая приводит к данной патологии является местное нарушение роста костей предплечья у молодых, растущих собак. Нарушение роста костей связано с ранним закрытием ростковых зон. А непосредственные причины, приводящие к раннему закрытию ростковых зон следующие:
1. Травмы ростковой зоны. Переломы, трещины костей, которые чаще всего затрагивают дистальную, локтевую, ростковую зону.
2. Неправильное питание. Чрезмерный, длительный прием несбалансированного с фосфором кальция растущим собакам приводит к эндохондральной оссификации ростковой зоны.
3. Наследственные факторы. Наследственная неспособность дистальной ростковой зоны локтевой кости расти так же быстро, как дистальной лучевой ростковой зоны (чаще встречается у хондродистрофичных пород собак – такса, джек-рассел терьер, бассет-хаунд.
Локальные нарушения роста кости являются важной группой ортопедических проблем, которые возникают у молодых животных. Но мы рассмотрим наиболее распространенное нарушение роста костей предплечья – вальгусную деформацию на фоне раннего закрытия или замедления роста дистальной локтевой ростковой зоны.
Раннее закрытие или замедление роста дистальной локтевой ростковой зоны.
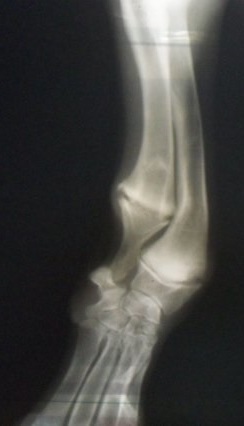
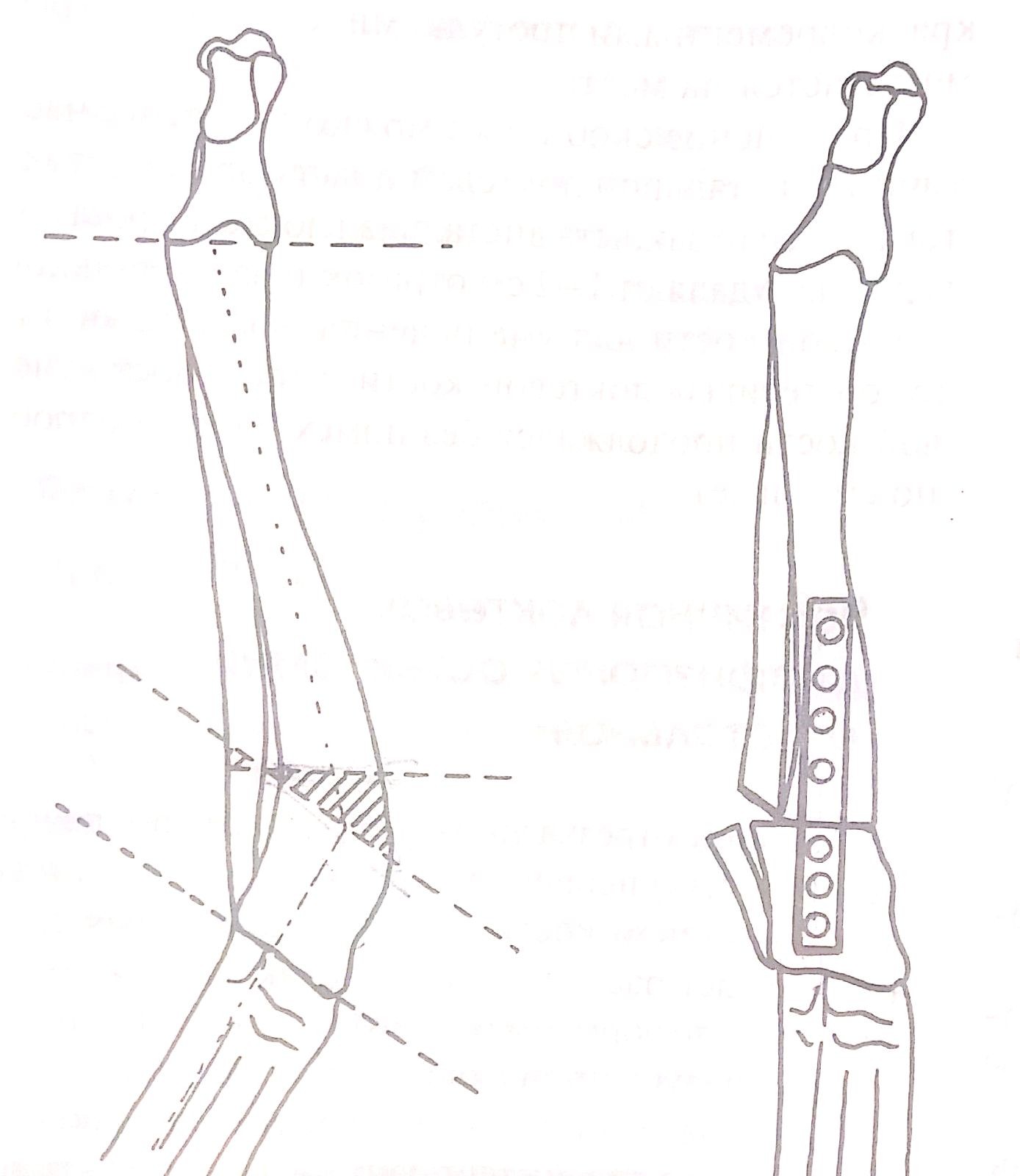
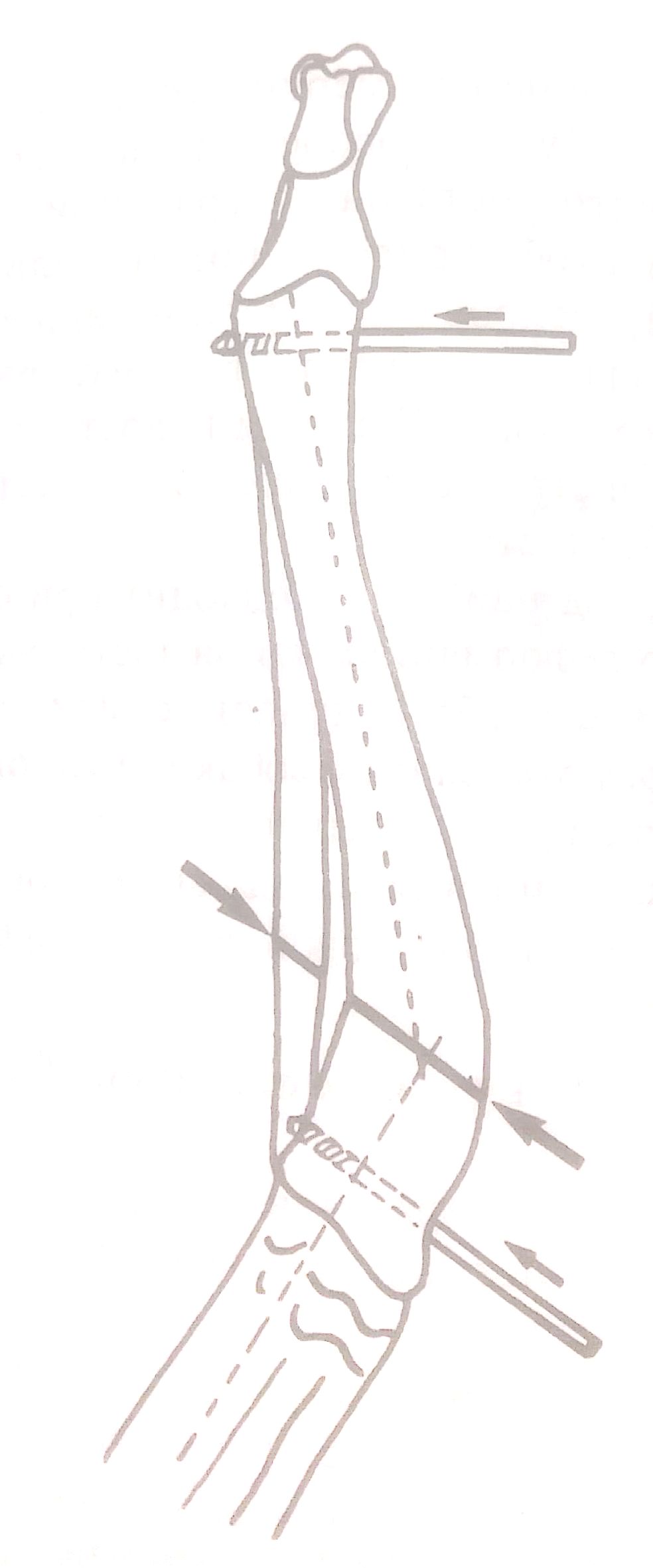
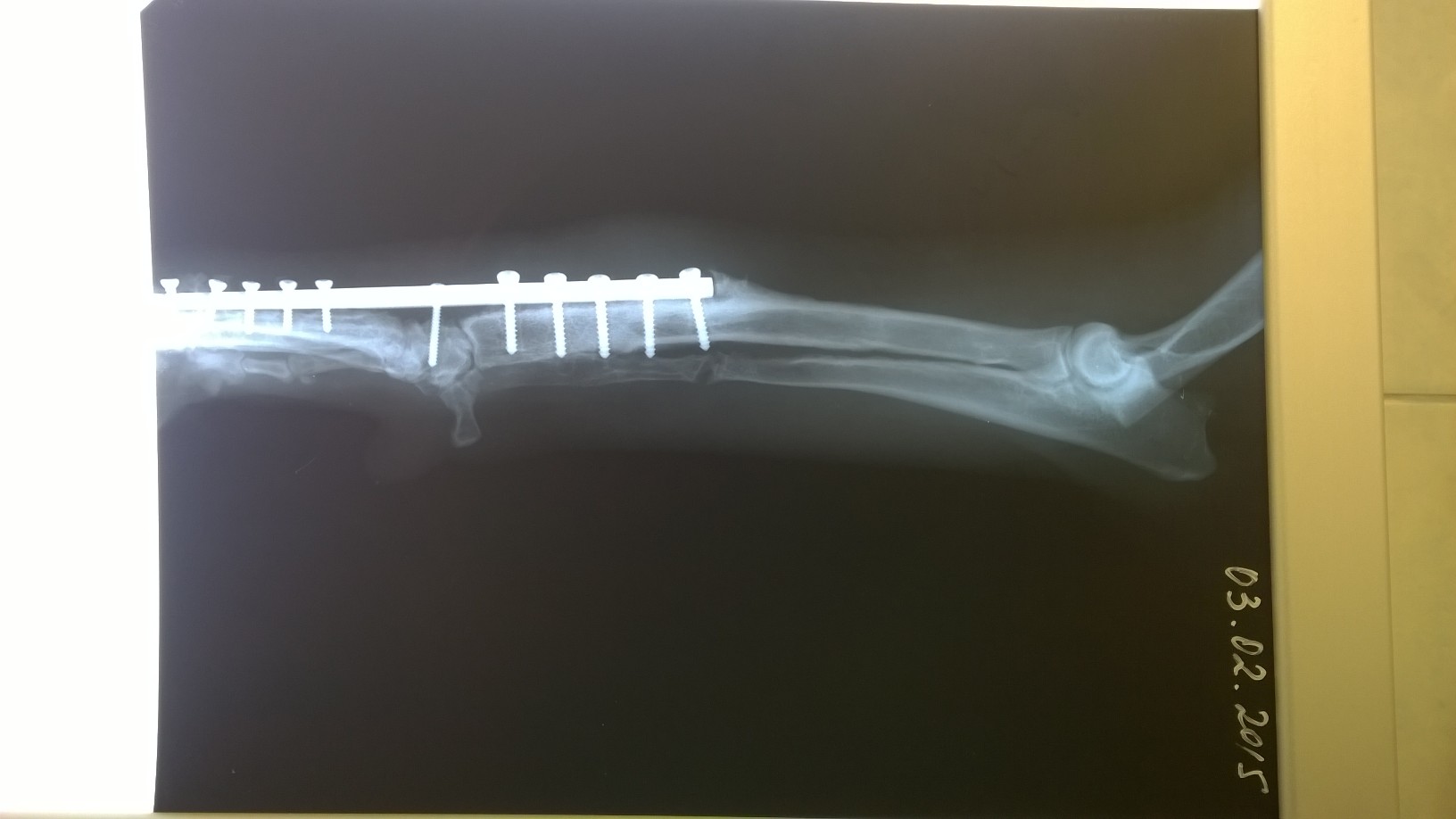
Патогенез и клинические признаки. При такой патологии локтевая кость перестает расти или растет медленно, а рост лучевой кости продолжается с обычной скоростью. В этом случае направлению роста мешает эффект «натянутой тетивы» (рис. 2 а, б). Соответственно, происходит сначала краниальное (по типу «натянутого лука»), (рис.2 а) а затем медиальное искривление лучевой кости (рис.3). Все это и вызывает вальгусное искривление в области запястья. Позже может произойти подвывих локтя (рис.4), т.к. растущая лучевая кость толкает мыщелки плечевой кости проксимально (вверх). У многих хондродистрофичных пород собак, к хромоте чаще всего приводит именно подвывих локтя, а вот вальгусная деформация запястья клинически не столь очевидна, чтобы отличаться от здоровой конечности собаки той же породы. У высоконогих, средних и крупных пород собак вальгусное искривление запястья развивается быстрее, визуально выражено сильнее и как правило, является причиной хромоты. У таких собак нагрузка на запястный сустав возрастает, что в конечном итоге приводит к деформации сустава и пястных костей.

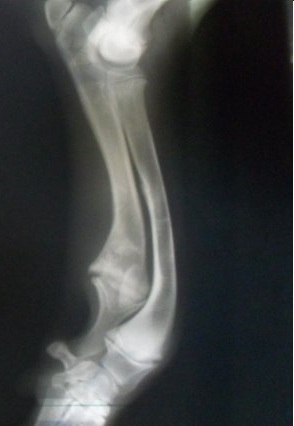

Зачастую, такие деформации костей врачи называют рахитом. Это заблуждение нужно опровергнуть. Рахит – заболевание растущих животных, проявляющееся нарушением роста и развития костей из-за недостатка в рационе витамина D. По непонятной причине, наши врачи рахитом называют любые локальные утолщения, искривления костей у щенков. Научно доказано, что истинный рахит (недостаточность витамина D) встречается у собак исключительно редко и даже в эксперименте его сложно смоделировать.
Тактика хирургического лечения. Лечение данной патологии только хирургическое. Основной ошибкой врачей является попытка «выпрямить» деформацию костей путем наложения иммобилизующей повязки. Такое «лечение» приводит к контрактурам и еще большему нарушению функции конечности.
Теперь разберем подробно, по порядку, с учетом возраста животного поэтапную тактику лечения. Видимое изменение вида конечности обычно возникает в 4 - 5 месяцев. У крупных пород параллельно возникает слегка заметная хромота, из-за увеличения нагрузки на запястный сустав. У таких собак хромота достаточно быстро прогрессирует. В возрасте 4 –7 месяцев, независимо от породы, при видимом искривлении конечности нужно, как можно быстрее провести «дистальную сегментарную остеотомию локтевой кости» (рис.5). Данная операция снимает эффект «натянутой тетивы» с локтевой кости, при этом лучевая кость продолжает расти и начинает постепенно выпрямляться за счет продолжающегося роста. Применение после операции дополнительной фиксации нецелесообразно, т.к. основную нагрузку на дистальном участке костей предплечья несет лучевая кость. Нередко данную операцию сочетают с операцией по «блокировке медиального участка дистальной ростковой зоны» (рис.6 а, б). В возрасте 4-5 мес. дополнять первую операцию второй преждевременно. Это объясняется тем, что при второй операции рост лучевой кости может реально замедлиться, что приведет к видимому укорочению больной конечности по сравнению со здоровой. Сочетание этих двух методик возможно, в основном, с 6-ти месячного возраста. Для каждой конкретной породы определение возраста для проведения операции по «блокировке медиального участка дистальной ростковой зоны» достаточно субъективно и зависит от опыта хирурга. Если в 4 -5 мес. проведена «дистальная остеотомия локтевой кости» и она в течении 1- 1,5 мес. не приводит к видимым улучшениям, то в кратчайшие сроки применяют методику «блокировки медиального участка дистальной ростковой зоны». Если эту операцию проводить после 7-8 - ми месячного возраста, то видимый результат, как правило неоднозначный.
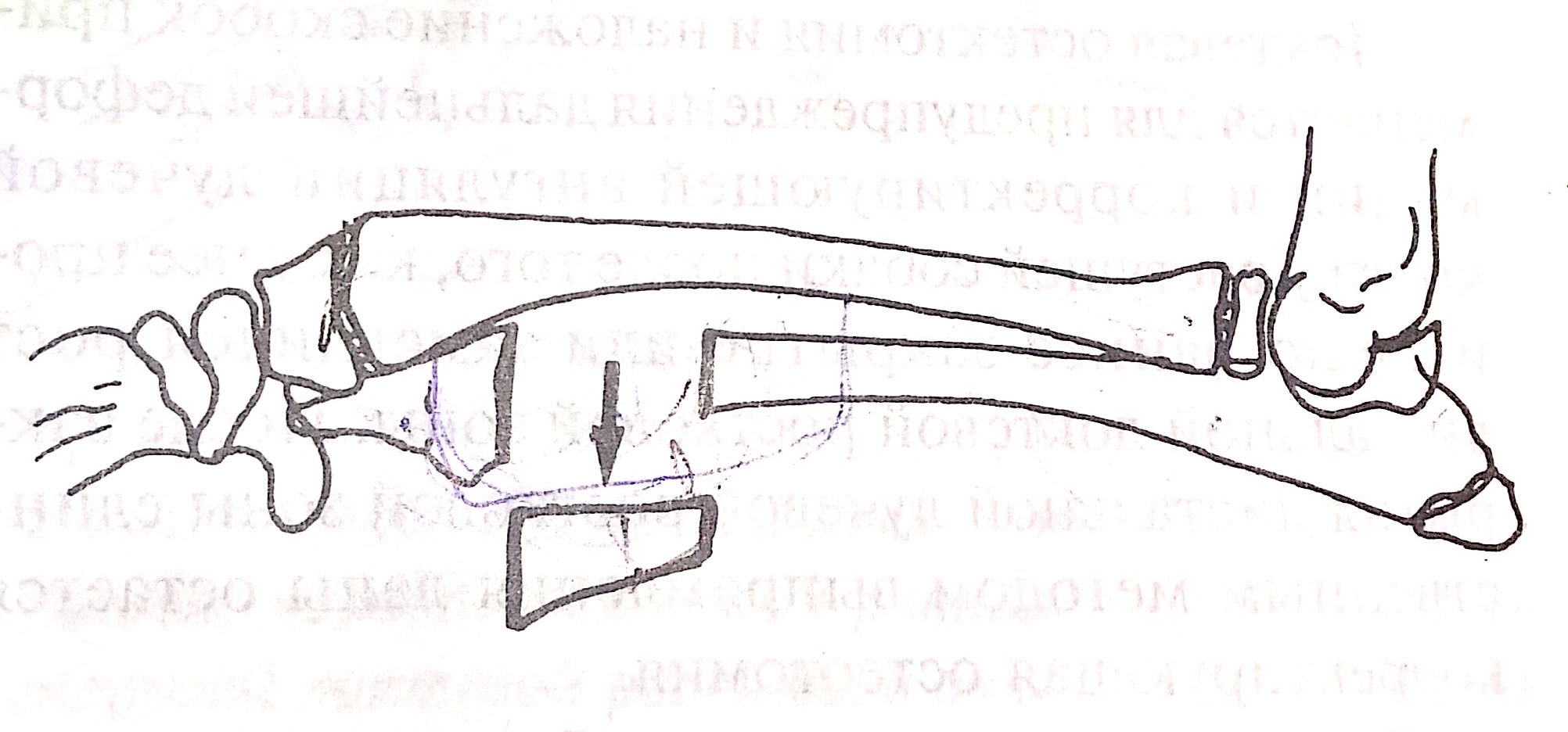
У мелких, хондродистрофичных пород хромота развивается позднее, примерно в 6 – 10 месяцев и связана она в основном, с подвывихом локтевого сустава (рис.4). У таких пород особенно при наличии хромоты и отсутствии видимой деформации конечности, бывает достаточно проведение только «проксимальной динамической остеотомии локтевой кости», для корректировки подвывиха локтя. ( рис.7 )

Теперь, когда проведены все возможные операции, у врача остается 3 – 5 месяцев, чтобы дождаться окончания роста конечностей в длину и оценить послеоперационный результат. Хорошим результатом считается отсутствие визуальных различий между передними конечностями и отсутствие хромоты. Если по окончании роста костей остается видимое искривление конечности и/или хромота, то приступают к следующей оперативной методике: «корректирующая остеотомия лучевой кости». Обязательное условие данной операции – это окончание роста костей в длину (10 – 12 мес). Видя схему данной операции, врач должен понимать, что искривление костей предплечья происходит в двух проекциях: краниально и медиально. Существует две разновидности такой операции:
«клиновидная остеотомия» (рис.8 а, б, в)
«косая остеотомия» (рис.9 а, б)
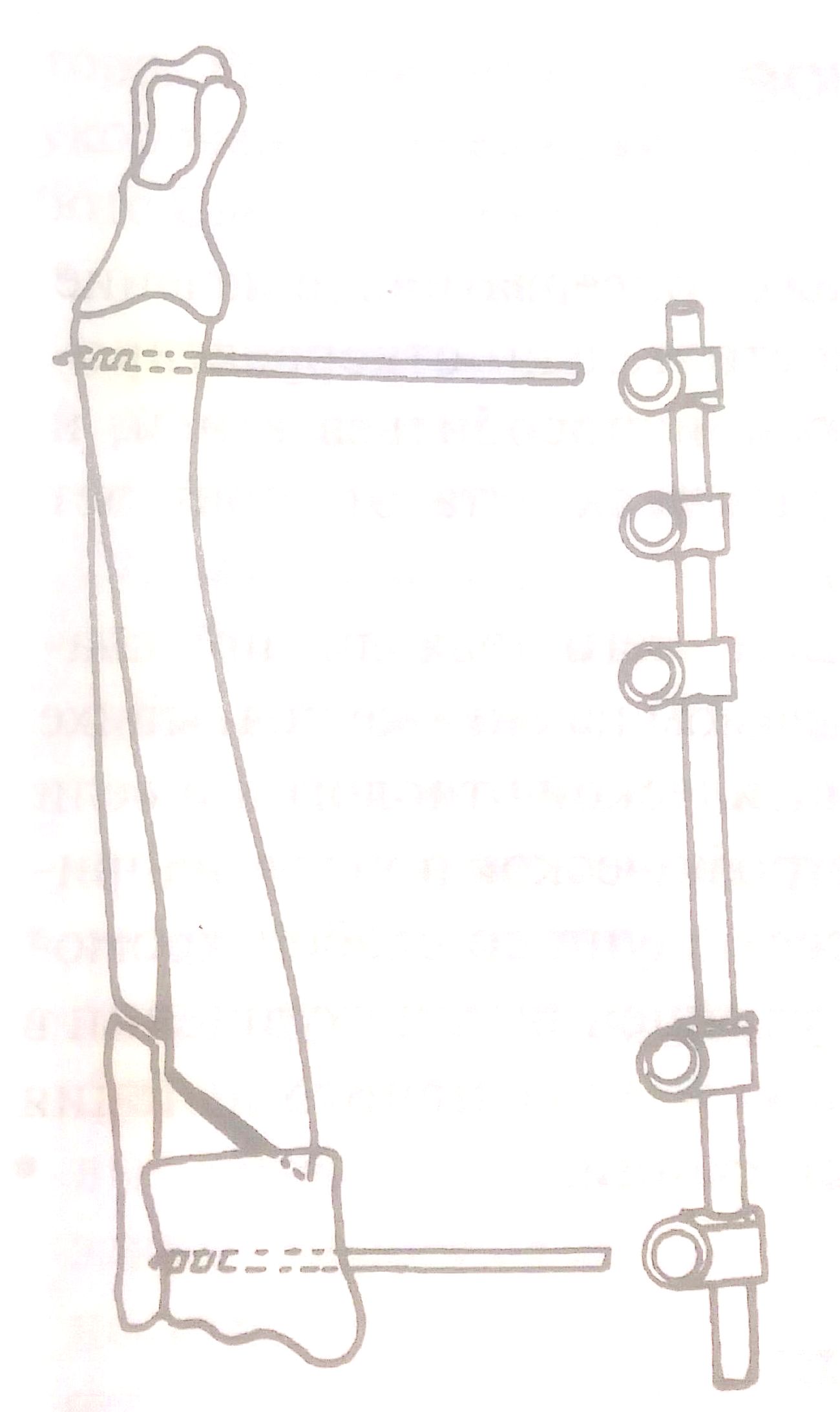
Стабилизация места остеотомии осуществляется либо при помощи пластины, либо аппаратом внешней фиксации. Чаще используют клиновидную остеотомию.
Приступая к остеотомии лучевой кости хирург должен оценить состояние запястного сустава и пястных костей. Возникает вопрос – зачем? В идеале, главной целью корректирующей остеотомии, в каждом случае, является восстановление, насколько это возможно, нормальной функции запястного сустава и всей конечности. Полная анатомическая реконструкция костей предплечья не обязательно гарантирует восстановление нормальной функции конечности, т.к. деформация затрагивает мышцы и связки, а также соседние кости конечности, в основном, пястные кости. Но в практике нередко встречаются животные, у которых запястный сустав и пястные кости деформированы (рис.10). Это случается, в основном, у крупных собак, когда хозяева пропустили сроки тех операций, при которых исправления возможны за счет оставшегося роста животного (остеотомия локтевой кости, блокировка медиального края дистальной зоны лучевой кости). В таких ситуациях даже корректирующая остеотомия не всегда позволяет визуально выровнять запястье, хотя лучевая кость анатомически становится ровной и прямой (рис.10). В таком случае следует серьезно подумать о совмещении корректирующей остеотомии лучевой кости с артродезом запястного сустава (рис. 11 а, б, в, г, д). Если, в данном случае артродез запястного сустава не проводить, то остеотомией лучевой кости мы выравниваем только анатомическую форму костей предплечья. При этом растянутые связки запястного сустава и искривление пястных костей будут создавать видимое искривление конечности из-за вынужденного, неправильного положения сустава.

Выводы. Теперь, исходя из всего вышесказанного можно составить грамотную, поэтапную схему хирургического лечения вальгусной деформации костей предплечья:
1. Дистальная (иногда проксимальная) остеотомия локтевой кости или:
Дистальная остеотомия локтевой кости + блокировка медиального участка дистальной ростковой зоны.
2. Корректирующая остеотомия лучевой кости или:
Корректирующая остеотомия лучевой кости + артродез запястья.
Белов Михаил Викторович, кандидат ветеринарных наук.
Ветеринарная клиника ортопедии, хирургии и терапии «Перспектива-вет», Санкт-Петербург.

Бурсит – это заболевание, которым называют острое или хроническое воспаление полости синовиальной сумки со скоплением в ней экссудата. При болезни происходит увеличение бурсы (синовиальной сумки), обусловленное увеличением жидкости гнойного или серозного типа.
Синовиальные сумки находятся в месте давления на кость или сустав. Такие полости есть в локтях, на поверхности надколенников, на наружной стороне лодыжек.
АО «Медицина» (клиника академика Ройтберга) в ЦАО Москвы занимается диагностикой и лечением бурсита. Чтобы лучше понимать заболевание и его механизм, необходимо знать его признаки, симптомы и причины.
Симптомы и признаки бурсита
В число основных признаков бурсита входят:
- болезненность, ограничивающая движение;
- округлая припухлость упругого типа в месте воспаления;
- краснота кожи;
- отечность;
- слабость, повышенное потоотделение;
- повышение температуры тела;
- отклонение, колебание отека при надавливании (подтверждает скопление выпота).
При отсутствии должного лечения острая форма бурсита перетекает в хроническую. Симптоматика усиливается. У больного отмечаются:
- гипертермия (может достигать 39-40 градусов Цельсия);
- увеличение отека;
- усиление болей даже в состоянии покоя.
Сложные случаи сопровождаются загноением мягких тканей и флегмоной.
При хроническом пяточном бурсите, бурсите колена, локтя, пальца, тазобедренного сустава припухлость становится мягкой, болезненность при надавливании, краснота кожи и отек исчезают. Движения выполняются без ограничений. При отсутствии лечения возможен рецидив. Тогда в самой сумке сохраняются небольшие остатки поврежденных тканей, которые являются идеальной средой для развития патогенных микроорганизмов и образования нового воспаления.
Причины появления болезни
Бурсит сустава возникает по следующим причинам:
- инфекция (проникновение возбудителя возможно из-за отита, гайморита, бронхита, абсцессов);
- аллергия;
- спортивные и бытовые травмы, повреждения, в результате которых повреждается синовиальная сумка и ее сосуды;
- нарушение кровотока синовиальной сумки;
- рабочая или спортивная деятельность (шахтеры, офисные работники, водители, домохозяйки).
Причины могут скрываться и в других заболеваниях, в ходе которых происходит увеличение патогенных микроорганизмов. Чтобы получить эффективное лечение плечевого бурсита и бурсита колена, необходимо сначала выяснить истинные причины его возникновения.
Факторы риска
Риск появления супрапателлярного бурсита (или других его видов) увеличивается, если на уязвимое место постоянно оказывается нагрузка. Например, колено чаще всего страдает при подъеме тяжести из положения сидя в положение лежа.
Риск гнойного бурсита увеличивается в случае:
- ослабления иммунной защиты;
- чрезмерного увлечения алкогольными напитками;
- сахарного диабета;
- почечных заболеваний;
- глубоких порезов мягких тканей;
- подагры;
- артрита ревматоидного типа;
- размножения золотистого или эпидермального стафилококка.
Осложнения
При своевременной диагностике и лечении бурсита сустава врачи дают благоприятный прогноз. Это заболевание хорошо поддается лечению, поэтому пациент при возникновении острой его формы имеет все шансы полное выздоровление. Для этого необходимо не затягивать, а сразу же обратиться к травматологу-ортопеду. Врачи АО «Медицина» (клиника академика Ройтберга) в Москве ведут прием по адресу: 2-й Тверской-Ямской пер., 10.
Если довести болезнь до запущенной формы, то последствиями этого могут стать:
- присоединение инфекции со скоплением гноя;
- отложение солей в полости синовиальной сумки;
- миозит;
- нарушение функциональности сустава.
Когда нужно записаться и обратиться к врачу
Если у вас появились симптомы коленного бурсита, бурсита локтевого сустава, пальца, плеча, то необходимо сразу же обратиться в клинику. Чем быстрее будет проведена диагностика, тем больше шансов на полное излечение заболевания.
Рекомендуем незамедлительно записаться на прием в случае появления:
- болей в суставах при ходьбе или в покое;
- припухлостей;
- озноба и повышения температуры;
- ограничения подвижности.
Помните, что лечение бурсита сустава – процесс длительный, требующий комплексного подхода. Не рекомендуем использовать советы других пациентов с тематических форумов, так как в каждом случае алгоритм лечения свой. Он зависит от причин появления болезни, стадии его развития и сопутствующих хронических заболеваний.
Подготовка к посещению врача
Если вы заподозрили у себя бурсит плечевого сустава, локтя или колена, пальца, пятки, то необходимо сразу же записаться к врачу. Пройти консультативный прием и диагностику можно в АО «Медицина» (клиника академика Ройтберга). Для этого вам нужно позвонить нам по контактным телефонам, и оформить запись к травматологу-ортопеду.
У нас есть новейшее импортное оборудование, которое гарантирует точность диагностических исследований. Все исследования выполняются быстро, оперативно и профессионально. Это позволяет вовремя определить болезнь, и начать ее лечение.
Своевременные меры – это залог выздоровления, которое непременно произойдет, если вы будете соблюдать рекомендации специалистов.
Диагностика бурсита
При проведении диагностики удается обнаружить следующие болезни:
- бурсит пальца;
- бурсит колена;
- бурсит локтя;
- бурсит пятки;
- бурсит плечевого сустава.
Основой диагноза является проведение осмотра травматологом-ортопедом, общий анализ крови. Для определения типа жидкости и чувствительности бактерий к антибиотикам делают пункцию. Это процедура, при которой место воспаления прокалывают шприцом с острой иглой и берут образец жидкости для проведения анализа. Он необходим для исключения специфических инфекций, образованных гонококками, спирохетами и прочими микроорганизмами.
Вспомогательными методами диагностики бурсита сустава считаются МРТ и рентген. Быстро выполнить эти процедуры можно в нашей клинике, расположенной в центре Москвы недалеко от нескольких станций метро (Маяковская, Белорусская, Тверская, Новослободская). Адрес клиники: 2-й Тверской-Ямской пер 10.
Лечение
Как лечить бурсит суставов? Для терапии требуется комплексный подход с применением:
- компрессов;
- антибиотикотерапии;
- откачивание скопившегося выпота;
- промывания бурсы антисептическими растворами;
- введением кортикостероидов (для устранения воспаления).
В том случае, когда заболевание приобрело запущенную форму, не обойтись без помощи хирургов. Операция бурсита сводится к иссечению сумки. Это выполняется нашими опытными хирургами по плановой очереди в условиях абсолютной стерильности. В большинстве случаев заживление происходит уже через 10 дней. После этого пациент может начинать постепенно возвращаться к привычной жизни уже без боли и неприятных ощущений. В процессе реабилитационного периода рекомендовано воздержаться от физических нагрузок, посещения бассейна, сауны, употребления алкоголя и никотина.
В качестве физиотерапии при бурсите врач назначает:
- электрофорез с гидрокортизоном;
- лазерную терапию;
- магниты.
Пациенту обязательно прописывают покой и обездвиженность сустава, которые обеспечивают специальными ортопедическими конструкциями.
Домашние средства лечения
Для лечения неприятного, нарушающего нашу жизнь острого бурсита используют мази и гели, противовоспалительные препараты.
В случае сильных болей используют анестетики. Для снятия воспаления на ночь и в течение дня делают компрессы с желчью, прикладывая их на пораженное место на час-полтора.
Иногда пациенты применяют капустные листы, которые помогают справиться с болью и остановить воспалительный процесс.
Мифы и опасные заблуждения в лечении бурсита
Нельзя полагаться на самопроизвольное исчезновение болезни. Она довольно коварна, так как в отдельных случаях после острой формы больного перестают тревожить болевые ощущения, отек исчезает. Больной полагает, что бурсит устранен, и можно продолжать жить привычной жизнью. На самом деле, болезнь просто перешла в подострую форму, после которой бурсит станет хроническим. Лечить его будет все сложнее. В большинстве случаев требуется операция.
Поэтому если боли исчезли, а от покраснения не осталось и следа, то не торопитесь радоваться. Они еще могут дать о себе знать, причем с прогрессирующей симптоматикой. Болезнь не появляется из ниоткуда и не исчезает в никуда.
В нашей клинике вы сможете получить помощь в лечении коленного бурсита, пяточного, локтевого и других видов этого неприятного заболевания.
- тщательно следить за состоянием своего здоровья;
- ежегодно проходить осмотр врачей;
- употреблять в пищу больше свежих овощей и фруктов;
- следить за собственной гигиеной;
- стараться полностью вылечивать вирусные и простудные заболевания, которые часто дают осложнения, в том числе и на суставы;
- следить за гормональным фоном;
- проверять свой обмен веществ.
Некоторые пациенты боятся обращаться к врачу из-за риска операции. Они полагают, что после этого никогда не смогут чувствовать себя полноценными людьми. На самом деле, хирургическое вмешательство проводят только по явным показаниям. Реабилитация занимает не больше 10 дней. После этого пациенты возвращаются к привычной жизни. При своевременном обращении к врачу удается вылечить воспаление сустава консервативными методами, которые включают в себя мази, гели, физиопроцедуры.
Профилактика
Лечение бурсита – дело сложное и долгое. Чтобы не допустить рецидива, необходимо выполнять общие рекомендации в профилактических целях. Для этого нужно:
- ограничить подъем тяжестей;
- посещать бассейн;
- отказаться от силовых тренировок, посещать спортзал только под контролем тренера с медицинским образованием;
- следить за весом своего тела (каждый килограмм лишнего веса в 10 раз увеличивает нагрузку на опорный сустав);
- регулярно проходить диагностику;
- принимать комплексы витаминов и минералов для укрепления костных тканей;
- повышать иммунитет и сопротивляемость организма.
Как записаться к травматологу-ортопеду?
Лечением бурсита занимается профессиональный специалист – травматолог-ортопед. Выполнить диагностику бурсита, получить консультацию врача в АО «Медицина» (клиника академика Ройтберга) в центре Москвы по адресу: 2-й Тверской-Ямской переулок, 10. От метро Маяковская вам необходимо пройти 5 минут пешком.
Чтобы записаться на первый прием к специалисту, позвоните по телефону +7 (495) 775-73-60. Звонки принимаются круглосуточно.
Также заявку можно оформить через короткую электронную форму на сайте. Не забудьте указать свое имя и контактный номер для связи. Администратор клиники перезвонит вам и запишет вас на ближайшее свободное время.
Читайте также: