Что такое метрит мастит агалактия у коров
Опубликовано: 26.04.2024
В последнее время в связи с переводом свиноводства на промышленную основу и возникшей в связи с этим трудной адаптацией животных к необычным условиям содержания у свиноматок участились случаи патологического течения послеродового периода.
При этом одной из наиболее частых патологий у свиноматок является синдром метрит-мастит-агалактия(синдром ММА). Данный синдром специалисты также называют послеродовой лихорадкой, молочной лихорадкой, послеродовой токсемией и септицемией, токсической агалактией, агалактическим синдромом.
Данная болезнь, связанная с опоросами, сопровождается у свиноматок комплексом признаков с частичным или полным прекращением лактации.
Синдром ММА наблюдается как у взрослых, так и у молодых свиноматок, часто нормально опоросившихся. Заболевание на свинокомплексах может появиться внезапно и поразить в стаде до 30-50%, а иногда и до 90% опоросившихся свиноматок или только отдельных животных.
Экономический ущерб. Экономический ущерб от ММА складывается из падежа свиноматок, их вынужденного убоя, бесплодия и падежа поросят. По данным болгарских специалистов, смертность молодых и взрослых свиноматок в основном низкая, основной экономический ущерб хозяйства несут от падежа новорожденных поросят. Падеж поросят достигает 70-80%, в тяжелых случаях может доходить до 100%.
Этиология синдрома ММА до настоящего времени недостаточно ясна. К факторам предрасполагающим к возникновению данного заболевания относят несбалансированный рацион кормления (избыток переваримого протеина, недостаток незаменимых кислот – лизина и метионина,клетчатки, витаминов, макро-микроэлементов),отсутствие в рационе зеленых, сочных кормов, травяной муки, резкая смена рациона, низкое качество кормов, отсутствие активных движений животных, воздействие стресс-факторов (транспортировка супоросных маток, климатические и другие стрессы), бактериальные инфекции, наследственная предрасположенность, гормональные нарушения, затрагивающие гипофиз, кору надпочечников и яичники. Ряд ученых считает, что увеличение случаев агалактии у свиноматок связано с селекцией животных на ускорение роста, тормозящих выделение адренокортикотропного гормона и молокообразование.
На развитие синдрома ММА влияет нарушение параметров микроклимата, низкое санитарное состояние свиноводческих помещений, не соблюдение принципа «все пусто-все занято» вследствие чего отмечается их высокая микробная загрязненность, снижение резистентности организма.
Большую роль в этиологии синдрома ММА играет инфицирование животного (через половые органы, гематогенным или галактогенным путем) условно – патогенными микробами – кишечной палочкой, стрептококками, стафилококкоми, коринебактериями и др. Имеется предположение, что около 90% всех послеродовых заболеваний у свиноматок возникает в результате инфицирования в период супоросности, причем в основном кишечной палочкой.
Многие ученые считают более обоснованным предположение о том, что в основе возникновения синдрома ММА лежит не один, а целый комплекс этиологических факторов – обменного, гормонального и инфекционного характера. Нарушение обмена веществ и развитие гормонально обусловленной дисфункции кишечника, матки (атония) и молочных желез приводит к ослаблению сопротивляемости организма, что создает благ8оприятные условия для размножения патогенных микроорганизмов и всасывания токсинов (В.П. Урбан и др., 1983).
Клиника. Заболевание у свиноматок проявляется во время опороса или через 24-28 часов после него. При этом клинические признаки у больной свиноматки могут сильно варьировать. Обычно у больной свиноматки температура тела поднимается до 40,5°. При клиническом осмотре регистрируем общую слабость, сердцебиение, дрожь. Больная свиноматка большую часть времени лежит, не заботится о поросятах, не зовет их. Больная свиноматка своих поросят не подпускает к соскам из-за мастита и агалактии. Около 50-60% свиноматок отказываются от корма, у 25-35% больных свиноматок регистрируют отказ от воды, запоры отмечаются у 15-20% маток. Если течение болезни у свиноматки тяжелое и продолжительное, то при осмотре отмечаем одышку, цианоз кожи и слизистых оболочек.
Ряд ученных выделяют четыре формы проявления синдрома ММА: тяжелый острый мастит; быстро развивающийся метрит, сопровождающийся маститом; продолжительный метрит при отсутствии мастита; бессимптомную агалактию.
Метрит у свиноматки обычно протекает в форме гнойно-каталального воспаления и сопровождается скудным или обильными выделениями из наружных половых органов лохий серо-желтого цвета, а также слизисто-гнойного эксудата. Количество экссудата у больных свиноматок бывает от 2- до 200-300мл. Наружные половые органы у свиноматки отечны, слизистая оболочка влагалища гиперемирована. При развитии у свиноматки тяжелых форм метрита, до 60% поросят в опоросах рождаются мумифицированными или нежизнеспособными и погибают в течение 24 ч после рождения.
Мастит при синдроме ММА обычно протекает в серозной или гнойно-катаральной форме и может протекать остро, субклинически или хронически. Причем при хроническом течение в тканях молочной железы образуются трудноизлечимые абсцессы.
У всех заболевших свиноматок в той или иной степени происходит снижение или полностью прекращается лактация. Отсутствие лактации сказывается на здоровье поросят. Поросята становятся беспокойными, визжат, становятся слабыми, впадают в коматозное состояние и быстро погибают в результате развития гипогликемии.
Течение и прогноз. У свиноматок синдром ММА может протекать как в спорадической, так и энзоотической форме. Прогноз в отношении сохранения жизни свиноматки при легком течении болезни относительно благоприятный. Однако несмотря на это лечебные мероприятия необходимо принимать незамедлительно, так как вследствие подавления материнского инстинкта у свиноматки и имеющейся гипо- или агалактии в течение 24 ч прогноз для поросят становится неблагоприятным, и поросята погибают от голода (гипогликемия). Если не проводить лечение, то у свиноматки появляются осложнения в виде индурации вымени, возникают необратимые изменения в слизистой оболочке матки, которые в конечном итоге приводят к стойкому бесплодию свиноматки.
Диагноз ставят на основании учета патогномоничной картины болезни. Ветеринарный врач диагносцирует у свиноматки эндометрит, мастит, нарушение лактации.
Лечение. При появление в стаде синдрома ММА необходимо в первую очередь выявить и устранить предрасполагающие факторы или причину возникновения заболевания.
Лечение свиноматки проводят комплексно, с учетом этиология и симптомов
болезни. Лечение в основном такое как и при послеродовом остром гнойно- катаральном эндометрите и маститах. Специалистами в разных странах предложено для лечения синдрома ММА у свиней большое число разнообразных схем, комбинаций и сочетаний лекарственных средств. Чаще всего применяют антибиотики и химиотерапевтические препараты с широким спектром действия в сочетании с кортикостероидными препаратами, окситоцином или питуитрином. К примеру, для внутримышечного введения применяют хлорамфеникол (7,5 – 10мг/кг), ампициллин (8-14мг/кг), пенициллин (10 тыс. ЕД/кг) в комбинации с неомицином (5мг/кг). В полость матки при метрите вводят неомицин с тетрациклином или хлорамфениколом, сульфадимезин с неомицином или пенициллином и др. в виде масляных или водных суспензий или в форме микрокапсул. Используют йод содержащие препараты йодопен, септогель и сокращающую гладкую мускулатуру матки утеретон. Йодопен вводят по одному суспозиторию 2-х кратно с интервалом 24часа и использованием ПОС-5. В пакеты молочных желез втирают 10мл септогеля трижды с интервалом 12 часов, потом внутримышечно вводят утеротан в дозе 5мл двухкратно с интервалом 24часа. При лечение применяют также препарат мастометрин акупунтарным способом. После фиксации свиноматки в станке мастометрин вводят в дозе 0,25мл один раз в день, в течение трех дней иногда введение приходится проводить до 5дней.
Из кортикостероидных препаратов применяют преднизолон в виде 3%-ного раствора из расчета 0,5мг сухого вещества на 1кг массы свиноматки (80-100мг на голову) или 0,4%-ный раствор дексаметазона в дозе 5-10мг на голову внутримышечно 1-2 раза в день.
Необходимо при лечении учитывать, что применение окситоцина в дозе 20-30ЕД подкожно 2-3 раза в день способствует выведению молока лишь тогда, когда оно имеется в молочной железе у свиноматки.
С целью очищения желудочно-кишечного тракта свиноматке дают одну столовую глауберовой соли в день или 500г льняного шрота.
С учетом тяжести заболевания назначают лекарственные препараты поддерживающие деятельность сердечно-сосудистой системы (кофеин натрия бензоат, кордиамин – подкожно) и антитоксическую функцию печени (метионин с глюкозой – внутривенно), применяется тетравит, тривитамин.
Одновременно с лечением свиноматки необходимого для восстановления у нее лактации, ветспециалисты принимают срочные меры по предупреждению падежа поросят. Поросят от больной свиноматки подсаживают к другой свиноматке (одновременного опороса) или выпаивают им заменитель молока или свежее коровье молозиво или молоко. В первые два дня поросят кормят молоком – 6 раз в сутки, на 3-4-й день -4, на 5-7-й день -3 раза. При этом владельцы животного должны давать им столько молока, сколько поросята могут выпивать в течение 10минут. Перед выпаиванием молока или его заменителя их подогревают до 37-38°С. При развитии у поросят гипогликемии, им инъецируют внутрибрюшинно через каждые 4-6 ч по 10-20мл теплого 5%-ного раствора глюкозы, а если поросята способны сосать, то глюкозу дают внутрь.
Профилактика. Профилактика ММА в хозяйстве должна строится на создание для свиноматок оптимальных условий кормления и содержания. Рационы свиноматок должны быть сбалансированы по питательным веществам и содержать в рационе достаточное количество кальция, фосфора, витаминов А, Д, Е, С, В12. В помещении для супоросных свиноматок должен быть оптимальный микроклимат и соблюдаться оптимальные гигиенические условия их содержания. Владельцам животных в частности, рекомендуется:
- не перекармливать свиноматок в период супоросности и в первые дни после опороса, содержать их на хорошо сбалансированном рационе (15% протеина). За несколько дней до опороса и в течение 2-3 дней после опороса владельцы должны уменьшить рацион, добавляя в него слабительные соли при переводе маток в отделение для опороса;
- свиноматки должны пользоваться достаточным моционом;
- необходимо в период супоросности, опороса и лактации оберегать свиноматок от стрессов. Для ремонта стада отбирать наиболее способных особей;
- своевременно и тщательно очищать и дезинфицировать помещения для опороса, станки, инвентарь;
- акушерскую помощь свиноматкам оказывать в чистых станках, перед родовспоможением тщательно мыть и дезинфицировать руки или надевать стерильные перчатки, немедленно убирать из станка последы и мертвые плоды;
- при слабых схватках и потугах своевременно применять средства, усиливающие сокращения матки, или делать кесарево сечение;
- регулярно наблюдать за аппетитом свиноматки, а также за поведением и общим состоянием поросят: в первые 3 дня после опороса ежедневно 2 раза в день измерять у свиноматок температуру тела; в течение первых 24 ч после опороса производить осмотр влагалища; ежедневно по нескольку в раз в день осматривать молочную железу, обращая при этом внимание на местную температуру, консистенцию тканей железы, секрецию;
- своевременно выявлять и выбраковывать хронически больных животных, которые могут длительное время выделять возбудителей инфекции, особенно с мочой.
С профилактической целью применяют медикаменты — антибиотики, сульфаниламиды, окситоцин и др.
В Швейцарии для профилактики ММА свиноматкам в последний период беременности внутримышечно применяют простагландин по 12,5мг.
В неблагополучных по ММА свиноводческих хозяйствах здоровым свиноматкам через 6-18 ч после опороса в полость матки вводят антимикробные препараты, а подкожно или внутримышечно в течение первых 2-3 дней ежедневно вводят окситоцин, эргометрин или другие сокращающие матку средства.
Послеродовая патология свиноматок, вызываемая целым рядом условно - патогенных микроорганизмов и характеризуется развитием послеродовых эндометритов, маститов, агалактии.
Возбудитель. Как правило, это ассоциация условнопатогенной микрофлоры специфичная для каждого свинокомплекса. По нашим наблюдениям (1978 - 1982 г.) в подобных ассоциациях доминировала Е.coli.
Эпизотологические данные. Болезнь распространена повсеместно, особенно на свинокомплексах "долгожителях".
Клинические признаки. Проявляются у 76,1% из числа заболевших после опороса свиноматок в первые 18 - 48 часов после опороса, 2 23,9% через 48 - 96 часов. Блезнь регистрируется в виде симптомакомплексов: эндометрит - гипогалактия, , эндометрит - гипогалактия, эндометрит - мастит - гипогалактия, мастит - агалактия. В 90,1% случаев наблюдали катарально - гнойный эндометрит сопровождающейся гипогалактией.
В результате наблюдений было установлено, что при увеличении заболевавемости свиноматок ММА на каждые 10%, сохранность поросят сосунов уменьшается на 6,05%.
Диагностика. Для успешной и своевременной терапии заболевших свиноматок необходимо как можно раньше выявлять больных животных. С этой целью надо проводить измерение ректальной температуры свиноматок в течение 4 дней с момента опороса. Автор на свиноматках помесях крупная белая и ландрас получил результаты представленные в таблице.
Результаты измерения ректальной температуры тела свиноматок после опороса
Температура тела град.С
Кол-во свиноматок гол.
Из них выявлено с клиническими признаками синдрома ММА
Как видно из таблицы у 96,67% заболевших свиноматок ректальна температура тела в день опороса составляла 39,0 - 40,9 град.С. Следовательно, повышение температуры тела свиноматок в день опороса свыше 39,0 градусов С в условиях хозяйства следует оценивать как ранний диагностический показатель развивающего синдрома.Вывод: таких свиноматок необходимо подвергать медикаментозной терапии, не дожидаясь клинической картины.
Мероприятия. После опороса делать поголовную термометрию свиноматок. При получении такого ранненго диагностического показателя, как повышение ректальной температуры тела в день опороса свыше 39С, не дожидаясь появления клинической картины болезни, свиноматкам необходимо снять развивающиеся воспалительные процессы в родовых путях. С этой целью внутримышечно следует вводить средства предотвращающие развитие воспаления. Одним из эффективных таких препаратов являеься Метрамаг 15 компании "МОСАГРОГЕН" Россия.Активно действующими веществами являются Цефтиофур гидрохлорид, Пропранолол гидрохлорид, кетопрофен. Препарат обладает сильным противовосполительным, жаропонижающим и болеутоляющим действием.
Одновременно с Метрамаг 15 следует ввести один из антибиотиков широкого спектра действия. Хорошо себя зарекомендовал Амоксимаг для внутримышечных инъекций. Амоксимаг вводить предпочтительнее по причине его высокой эффективности ко всему спектру микрооргонизмов, выделяющихся из эксудата половых путей свиноматок и молока при маститах, в том числе и анаэробной микрофлоры.
В проведённых опытах по изучению эффективности применения Метрамаг 15 в сочетании с Амоксимагом при введении свиноматкам с повышенной температурой тела заболевало только 8,1% животных.
Особенно важно убрать начальную стадию воспалительного процесса и болевые ощущения у свиноматки при развитии мастита. Этим мыпредотвратим как возможную выбраковку самой свиноматки, так и неминуемое проявление желудочно - кишечных расстройств у поросят - сосунов.
Исходя из вышесказанного, можно сделать вывод, что обязательное введение в ветеринарную технологию свиноводческих хозяйств измерения ректальной температуры в день опороса свиноматок позволяет выявлять животных с субклинической формой болезни. При этом однократное введение свиноматкам Метрамаг 15 с Амоксимагом позваляетдо минимума сократить клиническое проявление синдрома ММА и повысить сохранность поросят сосунов.
Практика показывает, чтосвиноматок, с развившейся по любой причине агалактией, следует выбраковывать, а не отправлять обратно на осеменение. У подобных животных и в последующие опоросы будет если не агалактия, то гипогалактия.
У некоторых женщин, особенно у тех, кто рожает впервые, возникает мастит – воспалительное заболевание молочной железы. Это локализованный острый воспалительный процесс, вызываемый определенными патогенами – болезнетворными микроорганизмами. Согласно статистике, сегодня 5 из 100 кормящих матерей перенесли мастит разной степени тяжести. Наиболее часто патология отмечается у первородящих женщин – около 70% от общего количества пациенток с таким диагнозом. Приблизительно 27% – женщины, рожающие второй раз, и только 3% – матери с третьим ребенком. Что касается возраста, то верхний порог ограничен преимущественно 45 годами.
Обычно, от заболевания страдают роженицы, кормящие ребенка грудью. Но не исключается возможность развития мастита непосредственно перед родами, либо вовсе без связи с ними и беременностью. Иногда патология встречается у младенцев, причем обоих полов.
Болезнь причиняет сильный дискомфорт, ведь в тканях молочной железы развивается инфекция, сопровождающаяся типичными для таких процессов болезненными ощущениями. Сказываясь на состоянии матери, патология может негативно повлиять на здоровье новорожденного. Поэтому крайне важно незамедлительно обратиться в клинику и начать лечение.
Причины мастита
Причиной мастита стает проникновение инфекции через трещины сосков, эрозии и любые другие повреждения кожного покрова молочных желез (царапины, ссадины и пр.). Попадая в лимфатические сосуды, а затем в соединительную ткань железы, микробы вызывают её воспаление. Возбудители относятся к условно патогенной микрофлоре, присутствующей на коже молочной железы либо в ротовой полости новорожденного. Чаще всего патогеном является:
- стафилококк;
- стрептококк;
- кишечная палочка;
- энтерококк;
- энтеробактерии.
- из-за плохого опорожнения груди;
- избыточной выработки молока и недостаточного сцеживания при этом после кормления;
- наличия трещин соска;
- ограниченного пребывания ребенка возле груди;
- резкий отказ от грудного вскармливания и переход на искусственное;
- кормление грудью по графику (редкие и короткие кормления по режиму приводят к недостаточному опорожнению желез);
- сдавливание молочных желез тесной одеждой, бюстгальтером или пальцами матери во время кормления;
- сон на животе;
- стресс, хроническое переутомление, недостаток сна;
- чрезмерная физическая нагрузка (провоцирует спазм проток молочных желез);
- травмы груди (удары, ушибы, царапины и пр.);
- кормление грудью, не согревшись после переохлаждения.
Следует заметить, что при нормальном состоянии здоровья женщины попадание в молочные железы некоторого количества бактерий заканчивается их уничтожением силами иммунной системы. Но преимущественное большинство эпизодов свидетельствует об ослаблении женского организма после родов, соответственно, иммунная система не оказывает достаточного сопротивления. Иногда инфицирование желез случается не снаружи, а изнутри организма, когда есть хронические инфекционные заболевания (пиелонефрит, тонзиллит и др.).
Нужно отличать мастит от лактостаза – застоя молока в протоках желез. Происходит нарушение оттока молока из одного или нескольких проток либо железы в целом. Далее настает закупорка молочной пробкой, проток перекрывается, наступает застой. Создаются благоприятные условия для размножения бактерий – ведь молоко являет собой прекрасную среду с множеством питательных веществ.
Лактостаз вызывается теми же причинами, что и мастит, за исключением инфекции – патогенная микрофлора отсутствует. Помимо этого, его развитие может спровоцировать анатомическая особенность женщины (втянутые или плоские соски, узкие протоки), затрудняющая ребенку сосание и приводящая к плохому опорожнению молочной железы. Если лактостаз продолжается больше 2 дней, то он почти всегда переходит в неинфекционный мастит, риск присоединения инфекции – высокий.
Классификация мастита
Симптомы и признаки мастита
Серозный мастит
Появление первых признаков, как и само течение, характеризуются остротой проявления. Начало проявлений выпадает на срок от 2 до 4 недель с момента родов. Происходит резкое повышение температуры (до 39°), озноб. Пациенты испытывают тяжесть в молочной железе, а потом боль – происходит застой молока. Одновременно наблюдается некоторое увеличение молочной железы в объеме, гиперемия (покраснение) кожи. При попытках сцеживания молока чувствуется выраженная болезненность, облегчения процедура не приносит.
Развивается сопутствующая интоксикации симптоматика в виде слабости, головной боли, общей разбитости. Отсутствие адекватных терапевтических мер способствует прогрессированию воспаления, серозная форма переходит в инфильтративную.
Инфильтративный мастит
На этой стадии усиливается озноб, больные ощущают сильное напряжение груди, боль. К головной боли и общей слабости добавляется бессонница, вялый аппетит. Молочная железа увеличена, на ней образуется подкожное уплотнение, не имеющее отчетливо очерченных границ – инфильтрат. Кожные покровы непосредственно над ним, как правило, не изменяют нормальный цвет. Появляются жалобы на боль в подмышечной впадине – это болят лимфатические узлы, болезненность усиливается при пальпации (ощупывании).
Несвоевременное или неэффективное лечение инфильтрата приводит к тому, что воспаление прогрессирует – болезнь перетекает в гнойную форму.
Гнойный мастит
Абсцедирующий мастит
Инфильтративно-абсцедирующий мастит
Флегмонозный мастит
Гангренозный мастит
Тяжелое состояние, представляющее угрозу для жизни пациента. Течение болезни осложнено, интоксикация ярко выражена. Возникает необратимое изменение – некроз молочной железы, то есть омертвение тканей в зоне охвата воспалительным процессом. Пораженная грудь отечна, увеличена, её кожные покровы багрово-синие или бледно-зеленые. Молоко отсутствует, сосок втянут, лимфатические узлы увеличены и резко болезненны.
Температура держится на уровне 40°, пульс учащается до 120 ударов в минуту. На фоне сильной интоксикации возможна спутанность сознания, неадекватное восприятие реальности.
Диагностика мастита
Выраженная симптоматика заболевания не вызывает каких-либо затруднений с постановкой диагноза. Процесс диагностики базируется на выяснении жалоб пациентки и на объективном обследовании её молочных желез.
Что касается лабораторной диагностики, то типичными исследованиями будут:
- цитология молока – обнаружение в нем эритроцитов, свидетельствующих о воспалении;
- бактериологический анализ молока на предмет обнаружения, идентификации и подсчета микроорганизмов;
- общий анализ крови;
- общий анализ мочи;
Следует отметить, что при недооценке признаков, присущих гнойному маститу, а также при переоценке факторов гиперемии и отсутствия флуктуации есть вероятность ошибки в выборе тактики лечения. Тогда оно значительно затягивается и в итоге оказывается просто неоправданным.
Иногда рациональная антибактериальная терапия при абсцедирующей или инфильтративно-абсцедирующей стадии мастита вызывает протекание заболевания в стертой форме. При таком течении патологии симптомы не соответствуют реальному состоянию больной и его тяжести. У таких пациенток сначала повышена температура, часто присутствует покраснение кожи, молочная железа отечна. При назначении антибиотиков перечисленные симптомы проходят. Температура снижается до нормальных показателей в дневное время суток с незначительным повышением к вечеру. Симптоматика местного характера, указывающая на гнойное воспаление, отсутствует или выражена слабо. Болезненные ощущения становятся умеренными.
Пальпация в таком случае выявляет инфильтрат с сохранением предыдущих его размеров либо с постепенным увеличением. То есть воспалительный процесс не ушел, как можно подумать по вышеописанным симптомам, а остался, прогрессирует и требует другого подхода в лечении.
В подобном случае, как и при всех гнойных формах мастита, хорошую информативность демонстрирует ультразвуковое исследование (УЗИ) пораженной молочной железы. Процедура с высокой достоверностью выявляет точную локализацию деструктивных изменений железы и позволяет судить о состоянии окружающих тканей. Иногда рекомендуется маммография – рентгенологическое обследование груди.
Лечение мастита
Терапевтическое лечение
При негнойных формах мастита применяются консервативные методики лечения. В качестве основных препаратов используют антибиотики, подобранные на основании определения чувствительности текущей патогенной микрофлоры. Для уменьшения болевого синдрома и нормализации температуры тела назначают нестероидные противовоспалительные препараты. Если грудное кормление становится невозможным по той или иной причине, то в период острой фазы воспаления рекомендуют использование электрического молокоотсоса.
Как правило, при назначении антибиотиков на начальных этапах болезни грудное вскармливание не прекращают, поскольку гной в молоке отсутствует. Не нужно бояться, что антибиотики, принятые матерью, плохо повлияют на здоровье кишечника ребенка. Многие препараты просто не попадают в грудное молоко, к тому же, для профилактики в этой ситуации детям обычно назначают препарат, восстанавливающий нормальную кишечную микрофлору.
При неэффективности оральных антибиотиков проводят внутримышечное, внутривенное введение антибактериальных препаратов широкого спектра действия, которое повторяют на протяжении ещё 48 часов после нормализации температуры.
Хирургическое лечение
Если лечение начато на поздней стадии и гнойник уже сформировался – необходимо хирургическое вмешательство. Оно заключается во вскрытии гнойной полости и установке дренажа для оттока гнойных масс. Для этого выполняют надрезы в форме полумесяца либо в радиальном направлении вдоль хода молочных проток, не задевая сосок и околососковую область.
При множественных абсцессах нередко требуется сделать несколько небольших разрезов. Подобных операций не нужно бояться – это эффективная методика лечения, не допускающая дальнейшего развития патологии. К тому же, хирург всегда учитывает важность сохранения функции и эстетики внешнего вида молочной железы. Операции проводятся под общей анестезией. После операции обязательно осуществляется антибиотикотерапия и симптоматическое лечение, определяющиеся врачом в индивидуальном порядке.
Показания
Показаниями к лечению мастита является любая форма этого заболевания, на любой стадии. Ни в коем случае нельзя пытаться вылечить эту болезнь самостоятельно, в домашних условиях, с помощью народных средств лечения.
Как и при любом другом заболевании, время начала лечения является ключевым фактором. Чем раньше пациентка обратится за медицинской помощью в больницу к квалифицированному врачу, тем скорее удастся вылечить мастит, предотвратить его осложнения и восстановить полноценное грудное вскармливание. Ведь здоровье ребенка в этот период напрямую зависит от здоровья матери!
Противопоказания
Если есть подозрение на инфицированный мастит, необходимо исключить любые тепловые процедуры (компрессы, особенно спиртовые) ввиду риска возникновения абсцесса.
На стадии гнойного мастита и в послеоперационный период грудное вскармливание противопоказано, ребенка переводят на искусственное кормление. Чтобы остановить лактацию на этом промежутке времени назначают прием медикаментов, угнетающих выделение молока. Ни в коем случае нельзя пытаться остановить лактацию с помощью тугого бинтования груди, это грозит серьезными осложнениями!
Какой врач лечит мастит
При проявлении первых симптомов мастита следует немедленно обратиться к гинекологу или маммологу – врачу, специализирующемуся на лечении заболеваний грудных желез. Обязательно участие в процессе лечения педиатра, он даст необходимые рекомендации, чтобы сохранить здоровье младенца. На начальной стадии возможно амбулаторное лечение, при более поздних фазах необходима госпитализация.
Гнойные формы патологии лечит хирург, здесь в обязательном порядке требуется стационарное лечение. Также в процессе лечения принимают участие специалисты лабораторной и инструментальной диагностики.
Стоимость первичного приема, исследований, лечения
Преимущества лечения в клинике АО «Медицина»
Здоровье матери и новорожденного ребенка – одно целое. Врачи медицинского центра АО «Медицина» всегда руководствуются этим принципом. Ведь в процессе лечения нужно скорректировать все этапы так, чтобы свести к минимуму дискомфорт ребенка и вместе с тем в кратчайшие сроки добиться полного выздоровления матери.
Для реализации этой задачи АО «Медицина» (клиника академика Ройтберга) располагает всеми необходимыми возможностями:
- квалифицированный персонал – здесь практикуют и консультируют ведущие специалисты российской медицины – профессора, академики, врачи высшей категории;
- ультрасовременная техническая база – медицинское оборудование клиники регулярно обновляется и соответствует международным стандартам диагностик и лечения;
- за каждым пациентом закрепляется персональный врач-куратор, ведущий больного с момента поступления до выписки. Помимо того, доктор несет личную ответственность, он обладает полной информацией о состоянии больного и способен разработать эффективную тактику лечения;
- комфортные условия пребывания в стационаре, полноценное питание с учетом рекомендаций врачей;
- полная прозрачность на протяжении всего процесса лечения, никаких скрытых платежей.
В последние годы распространенность послеродового мастита несколько уменьшилась. Однако течение заболевания отличается большим числом гнойных форм, резистентностью к лечению, характеризуется обширными поражениями молочных желез, тенденцией к генерализаци
В последние годы распространенность послеродового мастита несколько уменьшилась. Однако течение заболевания отличается большим числом гнойных форм, резистентностью к лечению, характеризуется обширными поражениями молочных желез, тенденцией к генерализации. Велика роль мастита в инфицировании новорожденных как в процессе лактации, так и при контакте родильниц с новорожденными. Больные маститом становятся источником инфекции и для здоровых родильниц.
Особую роль в возникновении мастита играет так называемый патологический лактостаз. Клиническая картина патологического лактостаза характеризуется повышением температуры тела до 38-38,5°С, равномерным нагрубанием и болезненностью молочных желез. Общее самочувствие изменяется мало. Эти явления возникают со вторых по шестые сутки после родов. В молоке выявляется большое число патогенных стафилококков. Следовательно, лишь массивное обсеменение молока патогенным стафилококком следует рассматривать как патологию и, в сочетании с соответствующими клиническими проявлениями, расценивать как патологический лактостаз.
Таким образом, при выявлении типичной картины лактостаза следует произвести бактериологический анализ молока. При выявлении массивного его обсеменения золотистым стафилококком родильницу необходимо перевести во 2-е акушерское отделение. Следует временно прекратить грудное вскармливание (молоко нужно сцеживать и пастеризовать) и провести лечение антибиотиками (полусинтетическими пенициллинами) в течение трех-четырех дней. Если при патологическом лактостазе из молока высевается грамотрицательная флора, применяют гентамицин в течение четырех-пяти дней. После курса терапии следует повторить бактериологическое исследование молока и решить вопрос о возобновлении грудного кормления. При патологическом лактостазе не следует ограничивать прием жидкости, а также использовать мочегонные и слабительные средства.
Мастит без стадии лактостаза развивается относительно редко. Однако между появлением симптомов лактостаза и начальных проявлений мастита (серозным маститом) обычно проходит от 8—10 до 20—30 дней. Таким образом, патологический лактостаз можно рассматривать как латентную стадию мастита. Принимая во внимание наличие патологического лактостаза, нужно более интенсивно проводить профилактику мастита.
Исходя из особенностей клинического течения послеродового мастита в современных условиях, Б. Л. Гуртовой (1975) предложил следующую классификацию мастита:
- серозный (начинающийся);
- инфильтративный;
- гнойный: инфильтративно-гнойный — диффузный, узловой; абсцедирующий — фурункулез ареолы, абсцесс ареолы, абсцесс в толще железы, абсцесс позади железы (ретромаммарный); флегмонозный — гнойно-некротический; гангренозный.
Мастит, как правило, начинается остро. Температура тела повышается до 38,5-39°С, лихорадочное состояние сопровождается ознобом или познабливанием, появляются слабость, головные боли.
В молочной железе отмечаются боли, кожа в области поражения гиперемирована, железа несколько увеличивается в объеме. Пальпаторно в толще железы определяются уплотненные участки. Серозная форма мастита при недостаточном или безуспешном лечении в течение одного—трех дней переходит в инфильтративную. Состояние больной остается прежним — продолжается лихорадка, нарушается сон, аппетит. Более выражены изменения молочной железы: гиперемия ограничивается одним из квадрантов железы, под измененным участком кожи пальпируется плотный инфильтрат, нередко отмечается увеличение регионарных подмышечных лимфатических узлов. Переход в гнойную стадию мастита происходит в течение пяти—десяти дней. В современных условиях нередко отмечается более быстрая динамика процесса. Переход от серозного до гнойного мастита завершается в течение четырех-пяти дней.
В стадии нагноения мастит характеризуется более тяжелой клинической картиной: высокой температурой тела (39°С и выше), повторным ознобом, потерей аппетита, плохим сном, увеличением и болезненностью подмышечных лимфатических узлов.
Преобладающей клинической формой послеродового гнойного мастита является инфильтративно-гнойная. Она может протекать в виде диффузной или узловой формы. Диффузная форма характеризуется гнойным пропитыванием тканей без явного абсцедирования. При узловой форме образуется изолированный округлый инфильтрат без образования абсцесса.
Абсцедирующий мастит наблюдается значительно реже. К этой форме относятся фурункулез и абсцесс ареолы, абсцесс в толще железы, в том числе ретромаммарный. Флегмонозный мастит представляет собой обширное диффузное гнойное поражение молочной железы. Он встречается у каждой шестой-седьмой больной с гнойным маститом и характеризуется очень тяжелым течением: высокой температурой тела (выше 40°С), повторным ознобом, резким ухудшением общего состояния. При флегмонозном мастите возможна генерализация инфекции с переходом в сепсис (септикопиемия). Особенно опасно возникновение септического шока, в связи с чем необходимы раннее выявление больных с гипотонией и профилактика септического шока.
Крайне редкую и очень тяжелую форму заболевания представляет собой гангренозный мастит. Местные проявления сопровождаются признаками выраженной интоксикации — обезвоживание, гипертермия, тахикардия, тахипноэ.
Наряду с типичными проявлениями лактационного мастита, в последние годы все чаще наблюдаются стертые и атипично протекающие формы заболевания, характеризующиеся относительно легкой клинической картиной при выраженных анатомических изменениях, когда инфильтративный мастит может протекать с субфебрильной температурой, без озноба. Это затрудняет диагностику и определяет недостаточность терапевтических мероприятий.
Характерной особенностью послеродового мастита в современных условиях является его более позднее начало, преимущественно после выписки женщины из родильного дома. Мастит преимущественно возникает у первородящих женщин и в возрастной группе старше 30 лет. У 90% больных маститом поражается одна молочная железа. Вначале воспалительный процесс чаще локализуется в наружных квадрантах железы; в дальнейшем он может ограничиться первичной топографией или распространиться на другие участки.
Диагностика послеродового мастита не представляет особых трудностей. Начало заболевания в послеродовом периоде, характерные жалобы и клинические проявления позволяют поставить правильный диагноз. Только в случае атипично протекающего мастита диагноз затруднителен. Из лабораторных методов исследования наиболее эффективен клинический анализ крови (наблюдаются лейкоцитоз, нейтрофилез, увеличение СОЭ). Интенсивность гематологических изменений обычно соответствует тяжести заболевания. Существенное значение для определения степени адекватности проводимой терапии и прогноза заболевания имеет динамика гематологических показателей в процессе лечения.
При тяжелом течении и резистентности к проводимой терапии, наряду с клиническими анализами крови и мочи, необходимо определять содержание белка и белковых фракций, содержание электролитов, кислотно-основное состояние, а также другие биохимические показатели крови. Все это позволяет оптимально корригировать комплексную терапию.
Бактериологическое исследование молока из пораженной и здоровой молочной железы производят сразу при поступлении больной в стационар (желательно до начала антибиотикотерапии).
В дальнейшем его повторяют в процессе лечения и перед выпиской из стационара, чтобы решить вопрос о возобновлении грудного вскармливания.
При мастите грудное вскармливание временно прекращают. Показаниями к подавлению лактации у больных с маститом при его тяжелом течении и резистентности к проводимой терапии являются:
- быстро прогрессирующий процесс - переход серозной стадии в инфильтративную в течение одного-трех дней, несмотря на активное комплексное лечение;
- гнойный мастит с тенденцией к образованию новых очагов после хирургического вмешательства;
- вялотекущий, резистентный к терапии гнойный мастит (после оперативного лечения);
- флегмонозный и гангренозный мастит;
- мастит, развивающийся на фоне заболеваний других органов и систем.
Вопрос о подавлении лактации следует решать индивидуально, заручившись согласием больной. В таких случаях используют препарат, подавляющий выработку пролактина (парлодел). Достаточно эффективно подавляют лактацию эстрогены, которые, однако, обладают рядом побочных воздействий, оказывают влияние на пролиферативные процессы эндометрия, провоцируют возникновение тромбозов. Сочетание эстрогенов с андрогенами позволяет существенно уменьшить отрицательное влияние эстрогенов и эффективно подавлять лактацию у большинства больных. При подавлении лактации назначают салуретические мочегонные средства.
В отличие от принятой ранее тактики (при подавлении лактации — не сцеживать молоко), в настоящее время специалисты рекомендуют продолжать бережное сцеживание молока. Следует отметить, что подавление лактации проводят только по строгим показаниям у относительно небольшого числа больных. В то же время нельзя допустить возникновения рецидива гнойного мастита, недопустимо пассивно наблюдать за тяжелым течением заболевания при резистентности к комплексной терапии. В особо тяжелых случаях подавление лактации позволяет предотвратить генерализацию процесса, является профилактикой сепсиса (септикопиемии). При прекращении лактации, как правило, прекращается и мастит.
При любой форме послеродового мастита (при отсутствии показаний к подавлению лактации) более целесообразно отлучить ребенка от груди и осуществлять вскармливание сцеженным из здоровой железы и пропастеризованным молоком, молочными продуктами для смешанного и искусственного вскармливания.
Вопрос о возобновлении грудного вскармливания после перенесенного мастита следует решать индивидуально, в зависимости от тяжести процесса и результатов бактериологического исследования грудного молока.
Лечение послеродового мастита должно быть комплексным; его следует начинать как можно раньше, при появлении первых признаков заболевания. Этому в настоящее время придается особое значение, так как часто приходится сталкиваться с быстрым развитием мастита, сопровождающимся большими деструктивными изменениями молочной железы. В стационаре больной далеко не всегда своевременно назначается адекватное лечение. Первые признаки заболевания могут появиться вечером или ночью, а лечение начинается лишь с приходом лечащего врача — утром. Своевременно начатая терапия почти всегда позволяет предупредить развитие нагноительного процесса.
Основным компонентом комплексной терапии послеродового мастита являются антибиотики. При гнойном мастите их назначение не исключает необходимости своевременного хирургического вмешательства. Рациональное применение антибиотиков в значительной мере определяет эффективность проводимого лечения. Проведение курса антибиотикотерапии при лактационном мастите следует начинать сразу же после установления диагноза. В настоящее время данные первичного бактериологического исследования в повседневной практике больше используются для коррекции уже проводимой антибиотикотерапии. Лечение целесообразно начинать с назначения одного антибиотика. Препаратами выбора следует считать полусинтетические пенициллины. Они показаны при серозной и инфильтративной формах заболевания, а также при гнойном мастите, при котором во время операции и в процессе лечения обнаруживается монокультура золотистого стафилококка. Если у больных гнойным маститом после адекватно выполненной операции выявляется резистентность к терапии полусинтетическими пенициллинами, можно думать о вторичном инфицировании госпитальной грамотрицательной флорой.
При комбинированной антибиотикотерапии широкий антимикробный спектр действия достигается благодаря сочетанию препаратов: метициллина или оксациллина с канамицином; с ампициллином или карбенициллином. Широким спектром антибактериального действия обладают комбинированный препарат ампиокс, а также цефалоспорины (цепорин, кефзол).
При комбинированной антибиотикотерапии обеспечивается высокий лечебный эффект, однако при этом возрастает вероятность развития аллергических и токсических реакций, а также побочных явлений, связанных с действием каждого антибиотика (суперинфекция, кандидоз, влияние на витаминный обмен, состояние иммунитета и др.). Основными путями введения антибиотиков при мастите являются внутримышечный и внутривенный. Только при легких формах и для закрепления полученного эффекта возможно назначение препаратов внутрь. Неэффективно местное применение антибиотиков в область инфильтрата, ретромаммарно и др., а также использование бензилпенициллина. Не следует сочетать бензилпенициллин со стрептомицином вследствие малой эффективности и высокой токсичности (ото- и нефротоксическое действие). Нельзя комбинировать стрептомицин с одним из аминогликозидов (канамицин, гентамицин, мономицин) или сочетать два аминогликозида.
В связи с малой эффективностью, не следует применять макролиды и тетрациклины. Доказана токсичность для новорожденного поступающих с материнским молоком препаратов группы тетрациклина и левомицетина.
С профилактической целью для предупреждения развития дисбактериоза и кандидоза показано применение противогрибковых антибиотиков (нистатин, леворин).
Таким образом, в начальных стадиях заболевания (серозный и инфильтративный мастит) следует применять антистафилококковые антибиотики (оксациллин, метициллин, диклоксациллин, фузидин, линкомицин). При гнойном мастите эти препараты можно использовать, если во время операции в процессе лечения обнаруживается монокультура золотистого стафилококка. В связи с часто встречающимся вторичным инфицированием операционных pан условно-патогенными грамотрицательными бактериями, антибиотиком выбора следует считать гентамицин. В этом случае используют цефалоспорины, сочетание полусинтетических антибиотиков с канамицином, сочетание полусинтетических пенициллинов, в частности ампиокс.
При некоторых формах гнойного мастита не исключено участие анаэробной микрофлоры, в частности бактероидов. Последние чувствительны к линкомицину, клиндамицину, эритромицину, рифампицину и левомицетину. Большинство штаммов чувствительно к метронидазолу, некоторые — к бензилпенициллину.
Следовательно, при упорной резистентности к лечению при гнойном мастите можно предполагать возможность участия анаэробной микрофлоры и применять лечение метронидазолом или названными выше антибиотиками. Целесообразно сочетанное применение антибиотиков и поливалентного стафилококкового бактериофага, которые обладают принципиально различным механизмом действия на микробы и могут дополнять друг друга, повышая тем самым лечебный эффект. Бактериофаг применяют при гнойном мастите местно для тампонады раны.
В комплексной терапии мастита важное место занимают средства, повышающие специфическую иммунологическую реактивность и неспецифическую защиту организма. Эффективны антистафилококковый g-глобулин, антистафилококковая плазма, адсорбированный стафилококковый анатоксин.
Инфузионную терапию необходимо проводить всем больным с инфильтративным и гнойным маститом, при серозном — при наличии интоксикации. Для инфузионной терапии используют растворы на декстрановой основе — реополиглюкин, полиглюкин, реомакродекс, полифер; синтетические коллоидные растворы — гемодез, полидез; белковые препараты — альбумин, аминопептид, гидролизин, аминокровин, желатиноль.
В комплексной терапии мастита используют антигистаминные препараты — супрастин, димедрол, дипразин; анаболические стероидные гормоны — нерабол, ретаболил. При резистентных к терапии формах, а также при склонности к гипотонии и септическому шоку показаны глюкокортикоиды. Преднизолон, гидрокортизон назначают одновременно с лечением антибиотиками.
Физические методы лечения следует применять дифференцированно, в зависимости от формы мастита. При серозном мастите используют микроволны дециметрового или сантиметрового диапазона, ультразвук, ультрафиолетовые лучи; при инфильтративном мастите — те же физические факторы, но с увеличением тепловой нагрузки. При гнойном мастите (после хирургического вмешательства) вначале назначают электрическое поле УВЧ в слаботепловой дозе, в дальнейшем УФ-лучи в субэритемной, затем — в слабоэритемной дозе.
При серозном и инфильтративном мастите используют масляно-мазевые компрессы. С этой целью применяют масло вазелиновое, масло камфорное для наружного применения, бутадиеновую мазь, линимент бальзамический.
При гнойном мастите показано оперативное лечение. Своевременно и правильно произведенная операция предупреждает распространение процесса на другие участки молочной железы, в значительной степени способствует сохранению железистой ткани и достижению благоприятного косметического результата. Операция по поводу гнойного мастита должна рассматриваться как серьезное вмешательство и выполняться в операционной, в стационарных условиях опытным врачом. При этом производят широкое вскрытие гнойного очага, стремясь минимально травмировать молочные протоки. Наиболее часто применяют радиальный разрез от границы околососкового кружка к периферии. Тупым путем разрушают перемычки между пораженными дольками, эвакуируют гной, удаляют некротические ткани, в рану вводят тампон или дренаж. При флегмонозном и гангренозном маститах иссекают и удаляют некротизированные ткани.
Профилактика послеродового мастита должна осуществляться в трех направлениях: строгое соблюдение санитарно-гигиенических и санитарно-противоэпидемических норм в акушерском стационаре; систематическое проведение мероприятий по предупреждению стафилококковой инфекции; осуществление целенаправленных мер общего и локального характера для предупреждения мастита.
В послеродовом периоде в акушерском стационаре осуществляются следующие мероприятия: ежедневный гигиенический душ и смена белья; проведение физических упражнений по специальным комплексам для родильниц; раннее вставание при отсутствии противопоказаний; ежедневное, как минимум двукратное (утром и вечером), мытье рук перед кормлением, обмывание молочных желез теплой проточной водой с нейтральным мылом; прием воздушных ванн по 10—15 мин после каждого кормления; ношение бюстгальтера, приподнимающего, но не сдавливающего молочные железы. Следует проявить особую настороженность в отношении возможности развития послеродового мастита у родильниц группы «высокого риска»; необходимы ознакомление женщин с правилами и техникой грудного вскармливания, профилактика, своевременное распознавание и рациональное лечение трещин сосков и лактостаза.
Профилактические мероприятия по отношению к лактационному маститу пока недостаточно эффективны, в связи с чем приобретает особую роль его ранняя диагностика и комплексная терапия.
В. Н. Кузьмин, доктор медицинских наук, профессор
МГМСУ, Москва
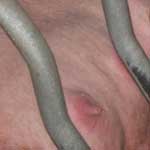
Вскрытие мастита в Операционной №1 г. Александров
Мастит, известный еще как грудница, чаще возникает в период лактации, в первые месяцы после родов. Это гнойное воспаление молочной железы, вызванное застоем молока в молочных протоках (лактостазом), воздействием патогенных микроорганизмов, общим снижением тонуса организма и другими причинами. Заболевание необходимо немедленно лечить – медикаментозным или хирургическим методом. В противном случае может наступить сепсис и некроз тканей железы. В «Операционной №1» можно сделать вскрытие мастита, процедура проводится опытными хирургами высокой квалификации.
Причины
Что провоцирует болезнь:
- лактостаз;
- плохое сцеживание, слабая сосательная активность младенца;
- проникновение в ткани молочной железы стафилококков, стрептококков и других микробов через белье, от людей-носителей;
- трещины на сосках, образовавшиеся вследствие неправильного прикладывания ребенка при кормлении;
- слабый иммунитет.
У женщин, которые не вскармливают детей, грудница начинается из-за:
- фурункулов, карбункулов;
- гормонального дисбаланса;
- новообразований в молочной железе;
- травм.
В нашей клинике можно пройти осмотр специалистов: гинеколога-маммолога, хирурга-маммолога, эндокринолога. Пациентке будет назначено правильное лечение или проведено вскрытие мастита, в зависимости от тяжести случая.
Симптомы
Как проявляет себя мастит:
- уплотнение, набухание грудной железы, ощущение тяжести;
- покраснение кожи, воспаление;
- болезненность при прикосновении;
- невозможность сцеживать молоко;
- гиперемия, набухание кровеносных сосудов в груди;
- сукровичные или гнойные выделения из сосков;
- увеличение лимфатических узлов в подмышечных впадинах;
- повышение температуры тела, лихорадка, озноб.
Если болезнь никак не лечить, то за 3-5 суток она перейдет в тяжелую стадию. Женщина рискует получить заражение крови, гипертермию.
Показания
Когда без оперативного вмешательства не обойтись:
- бесполезность медикаментозной терапии;
- резкое ухудшение состояния женщины, внезапный скачок температуры;
- острая форма заболевания, угроза разрыва гнойного образования и заражения крови.
При этих симптомах пациентку нужно срочно госпитализировать и готовить к хирургической манипуляции.
Процедура
Вскрытие мастита проводится после выполнения ряда исследований, в которые входят анализы крови и мочи, УЗИ. Также определяются противопоказания и возможные аллергические реакции на применяемые лекарственные препараты. В легких случаях, когда гнойная капсула расположена близко к поверхности, обходятся без инвазивных действий с использованием местного наркоза. Хирург делает прокол, через который выводится экссудат. Операционная зона промывается антисептиком, далее назначается прием антибиотиков.
Разрезы выполняются при внутригрудном, загрудном и глубоком мастите. Внутригрудная форма характеризуется скоплением гноя между долями грудной железы, поэтому врач разделяет их, сделав радиальные надрезы. При загрудном мастите очаг воспаления находится между долями молочной железы и грудной фасцией. Хирург использует разрез Барденгейера под грудью в естественной складке. Глубокая и разной локализации грудница подлежит операции с применением наружно-боковых или параареолярных надрезов с накладыванием впоследствии швов и установкой дренажа.
Возможные осложнения
Вскрытие мастита может осложниться:
- образованием флегмоны, гангрены, сепсисом;
- вторичным нагноением, рецидивом;
- косметическими дефектами из-за значительно иссечения некротической ткани или неправильным рубцеванием;
- деформацией молочной железы, изменением ее размера;
- затруднениями при грудном вскармливании.
Последствия
По окончании процедуры обязательны прием антибиотиков, ежедневные перевязки (5 дней). Врач наблюдает за спецификой выделений из раны, формированием рубца. Через 6-7 дней, после рассасывания швов, при условии хорошего самочувствия пациентку выписывают из стационара. В течение месяца она должна появиться у лечащего специалиста для контроля.
Какие рекомендации дает врач:
- тщательное соблюдение личной гигиены;
- ополаскивания груди по несколько раз в день и аккуратное ее промокание полотенцем;
- ношение чистого белья из натуральных тканей;
- использование антисептиков и смягчающих кремов;
- своевременное сцеживание молока;
- соблюдение режима питания и отдыха.
Преимущества проведения операции у нас
В нашем центре ведут прием, делают диагностику и хирургические манипуляции профессионалы с большим опытом. Ввиду этого, а также наличия современного медицинского оборудования, инструментов, комфортных условий нашего стационара осложнения не наступают. Пациентка после выздоровления может вести привычный образ жизни, продолжать кормить ребенка без каких-либо ограничений.
Читайте также:

